Publié le 01 jan 2012Lecture 11 min
Baisse de l’acuité visuelle : que faire ?
J. SAVATOSKY, Département Neurosciences, Fondation A. de Rothschild, Paris
Devant une baisse récente de l’acuité visuelle (BAV) sans cause oculaire évidente, une imagerie est souvent nécessaire. En fonction de données cliniques simples, on pourra rapidement déterminer la modalité d’imagerie la plus adaptée.
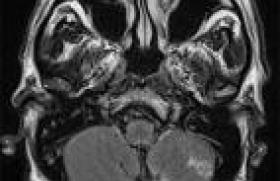
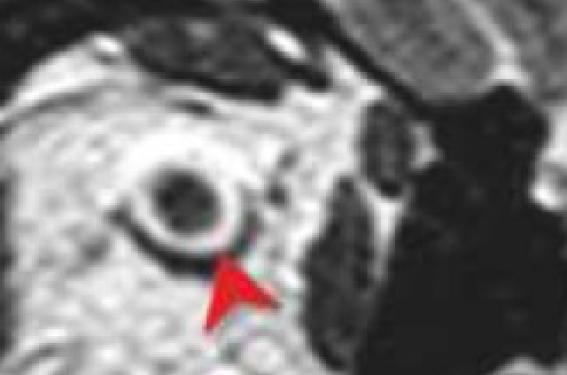
Quel examen ? Dans quel délai ? Dans l’immense majorité des cas et en l’absence de contre-indication, l’IRM est l’examen le plus rentable dans la mesure où un grand nombre d’étiologies ne sont pas détectables au scanner. Elle sera donc demandée en première intention. Pour cet examen posant encore des problèmes majeurs de disponibilité en France, le degré d’urgence dépend de l’ancienneté des symptômes et de la pathologie présumée. En cas d’anomalie brutale du champ visuel faisant suspecter un AVC occipital récent, l’examen est réalisé le jour même. • Pour une BAV monoculaire datant de quelques jours et faisant suspecter une névrite optique, l’IRM doit être, si possible, faite dans un délai rapide(quelques jours), en sachant que la réalisation préalable de bolus de corticoïdes ne négative pas immédiatement l’imagerie, si celle-ci est correctement réalisée. • Pour les BAV post-traumatiques, le scanner en urgence est justifié. Il est alors réalisé sans injection (sauf s’il existe une suspicion de lésion vasculaire surajoutée) sur l’encéphale et les orbites et reconstruit dans les trois plans en fenêtres osseuse et parties molles. • Pour les cécités monoculaires transitoires, une imagerie en urgence des vaisseaux du cou est recommandée. L’écho-Doppler reste l’examen de première ligne dans les recommandations actuelles, en raison de sa bonne sensibilité dans la détection de sténoses carotidiennes serrées, de son innocuité et de son faible coût. • Pour les atteintes présumées du globe oculaire, l’examen ophtalmologique et les explorations spécialisées prennent souvent le pas sur l’imagerie. Dans certain cas particuliers, l’ophtalmologiste pourra faire appel à une écho-Doppler de l’œil. Quelles régions explorer ? Une analyse sémiologique élémentaire de la baisse de vision permet souvent de suspecter le site de la lésion : – baisse de vision d’un œil : globe oculaire homolatéral, nerf optique (lésion intrinsèque), orbite et canal optique (lésion compressive) ; – hémianopsie bitemporale : chiasma optique, le plus souvent par compression (lésion sellaire ou supra-sellaire) ; – hémianopsie ou quadranopsie latérale homonyme : voies visuelles postérieures controlatérales à l’atteinte (tractus optique, corps genouillé latéral, radiations optiques, lobe occipital) ; – baisse de vision bilatérale : la ou les lésions peuvent aussi bien se situer sur le trajet des voies visuelles antérieures (deux nerfs optiques, chiasma) que sur les voies visuelles postérieures (lésions bilatérales). En IRM, le choix des séquences, notamment de leur orientation et de l’épaisseur de coupe, est crucial pour ne pas rater certaines lésions fréquentes mais parfois difficiles à identifier en raison de leur taille ou de leur situation. Certaines régions, comme les nerfs optiques, ne sont pas systématiquement explorées en routine dans les IRM encéphaliques. Il est donc important de mentionner sur la demande : les symptômes, la région précise à explorer et les pathologies recherchées. Si le correspondant radiologue n’est pas spécialisé, il peut être utile de suggérer les séquences les plus importantes à réaliser. Concernant les voies visuelles antérieures, l’orientation coronale des coupes et une épaisseur fine (2 à 3 mm), couvrant la jonction nerf optique/globe oculaire en avant et le début des tractus optiques en arrière, garantissent une exploration optimale. Certaines anomalies inflammatoires n’étant pas ou peu visibles en T2 et bien identifiables en T1 après injection, la réalisation de séquences injectées est nécessaire en l’absence de contre-indication. Ces séquences injectées sont toujours réalisées avec une suppression de graisse afin de distinguer correctement une éventuelle prise de contraste du nerf optique ou des espaces périoptiques de la graisse adjacente. Pour le reste de l’examen, on précisera si besoin au radiologue de réaliser une angio-IRM veineuse en cas d’oedème papillaire ou autres signes d’hypertension intracrânienne, ou encore de faire une séquence de diffusion et une angio-IRM du polygone en cas de suspicion d’AVC. Le tableau présente un exemple de protocole rapide et exhaustif que l’on peut réaliser chez un patient ayant une BAV récente. Que rechercher ? La quasi-totalité de la pathologie neuroradiologique peut être rencontrée à l’occasion d’une baisse de l’acuité visuelle : causes inflammatoires, tumorales, vasculaires, traumatiques, etc. On recherchera, dans un premier temps, un processus expansif sur le trajet des voies visuelles, en gardant à l’esprit qu’une lésion de petite taille, difficile à voir, peut parfois suffire à donner d’importants symptômes si elle comprime les voies visuelles antérieures. Dans un second temps, on analysera les anomalies de morphologie, de signal et systématiquement, les rehaussements pathologiques des voies visuelles antérieures et postérieures. Atteinte des voies visuelles antérieures Lésions expansives • Le macroadénome hypophysaire est la lésion expansive la plus fréquemment en cause dans les atteintes compressives des voies visuelles antérieures. Le diagnostic est évoqué devant le point de départ hypophysaire de l’anomalie et son rehaussement en règle hétérogène et moins intense que l’hypophyse normale. D’autres lésions à point de départ sellaire sont plus rarement en cause ; parmi elles, il faut retenir l’apoplexie hypophysaire qui doit être recherchée rapidement devant des anomalies brutales du champ visuel chez une femme enceinte. • Le craniopharyngiome se présente comme une masse suprasellaire mixte (entre l’hypophyse en bas et le chiasma en haut), avec des composantes solides prenant le contraste, des composantes kystiques en hypersignal T2, et parfois des calcifications. • Le méningiome (figure 1) présente un rehaussement volontiers intense et homogène. Son point de départ peut être supra-sellaire, para-clinoïdien, dans le canal optique ou même en intraorbitaire, prenant alors son origine dans la gaine du nerf optique. Sa morphologie dépend de sa topographie : hémisphérique, avec une base d’implantation en regard d’une structure osseuse (bord postérieur du jugum, clinoïde antérieure, etc.), en rail dans la gaine du nerf optique. En cas de suspicion clinico-radiologique, un scanner sans injection peut permettre d’étayer le diagnostic en mettant en évidence une hypertrophie osseuse adjacente ou des calcifications intralésionnelles. • Un anévrysme est rarement en cause dans les symptomatologies de baisse visuelle ou d’anomalie du champ visuel isolées. Néanmoins, sa reconnaissance et sa distinction par rapport à d’autres lésions est importante pour proposer une prise en charge adéquate. Le diagnostic est suspecté devant une masse en fort hyposignal T2 au voisinage d’une artère ; il est confirmé par la réalisation d’une séquence d’angioIRM dans le même temps, ou par un angioscanner. • L’angiome caverneux est la lésion expansive intra-orbitaire la plus fréquente. Il s’agit d’une anomalie bénigne d’origine vasculaire. Sa morphologie est ovoïde et sa taille est variable. Le signal et le rehaussement sont caractéristiques : hypersignal T2 franc et rehaussement hétérogène, dit en « fleurs de pommier », en T1 après injection. • Le gliome du nerf optique est une lésion rare, qui ne donne que tardivement une baisse visuelle. L’imagerie met en évidence un aspect hypertrophique du nerf lui-même, stable ou croissant d’un examen à l’autre, de signal T2 et rehaussement T1 variables. Une association à des anomalies du sphénoïde, des hypersignaux de la substance blanche, des neurofibromes, ou des taches café au lait feront évoquer une neurofibromatose de type 1. Anomalies de signal du ou des nerfs optiques Une fois éliminé une cause compressive, on recherche un hypersignal en T2 segmentaire du ou des nerfs optiques, qui suggère, s’il est présent, une névrite optique (figure 2). Si l’atteinte est récente, le nerf est de taille normale ou augmentée et, en T1 après injection, le nerf et/ou les espaces périoptiques se rehaussent. Si l’atteinte est ancienne, l’hypersignal T2 reste visible mais le rehaussement n’est plus présent et on retrouve parfois une atrophie plus ou moins importante. La névrite optique est dans un certain nombre de cas associée à une sclérose en plaques, dont elle peut constituer le premier événement clinique. Son diagnostic est souvent suspecté sur le même examen par les séquences FLAIR et T1 après injection. Dans d’autres cas, elle est isolée ou associée à d’autres pathologies (sarcoïdose, maladie de Devic, maladie de Lyme, maladies de système, etc.). Les atteintes non expansives des nerfs optiques peuvent également être carentielles, toxiques (éthanol, glycol, méthanol, médicaments, etc.), postradiques et sont souvent suggérées à la fois par le contexte et l’aspect en imagerie. Figure 2. Névrite optique droite récente (flèche) chez une patiente âgée de 29 ans ayant une baisse de l’acuité visuelle droite. Noter l’association d’un hypersignal T2 (A) du nerf optique et d’un rehaussement en T1 après injection de gadolinium (B), qui disparait au bout de 3 à 6 semaines. Atrophie optique Toute séquelle inflammatoire, notamment les NORB anciennes, peut être associée à une atrophie optique. Les compressions prolongées sur le trajet des voies visuelles antérieures par une lésion, méconnue ou non accessible à un traitement, entraînent également une diminution de taille secondaire du ou des nerf(s) optique(s). • Le glaucome chronique est une des causes les plus fréquentes d’atrophie optique bilatérale. Il survient en règle générale (mais pas exclusivement) chez le sujet de plus de 60 ans. Le diagnostic repose en priorité sur l’examen ophtalmologique et certaines caractéristiques du champ visuel. L’IRM, surtout demandée par le clinicien pour exclure une cause compressive, retrouve le plus souvent une atrophie bilatérale. De façon plus rare, une atrophie optique bilatérale peut entrer dans le cadre d’une maladie de Leber ou être secondaire à une exposition chronique à un toxique (notamment l’alcool). Les voies visuelles antérieures apparaissent normales Certaines pathologies intéressant les voies visuelles antérieures n’ont pas de traduction en imagerie. Avant de les envoyer, à moins que le contexte clinique ne soit évocateur, il convient bien entendu que les voies visuelles antérieures aient été correctement explorées par l’IRM (y compris avec des coupes fines coronales en T2 et T1 après injection). Les causes principales d’atteinte visuelle sans anomalie IRM retrouvée sont la neuropathie optique antérieure aiguë (NOIAA), et la cécité monoculaire transitoire (CMT). Ces deux pathologies nécessitent néanmoins une prise en charge en urgence. Cette prise en charge comporte, dans le cas de la CMT, une imagerie rapide des vaisseaux du cou pour exclure une sténose serrée ou une occlusion carotidienne homolatérale. Figure 3. Baisse brutale de l’acuité visuelle il y a 3 jours chez une patiente âgée de 75 ans. Accidents ischémiques constitués récents (flèches) bi-occipitaux en hypersignal FLAIR (A) et diffusion (B). L’angioIRM (C) met en évidence de multiples sténoses intracrâniennes, dont deux (têtes de flèches) sont serrées et intéressent les deux artères cérébrales postérieures. Atteinte des voies visuelles rétrochiamatiques La quasi-totalité des pathologies rencontrées à l’étage sus-tentoriel sont susceptibles de se situer sur le trajet des voies visuelles postérieures et entraîner des symptômes visuels, qui peuvent ou non être au premier plan. Devant une lésion expansive, les étiologies sont dominées par les lymphomes, les lésions gliales et les métastases. Devant une lésion non expansive, l’on peut citer de manière non exhaustive l’accident vasculaire cérébral (figure 3), la SEP, le syndrome d’encéphalopathie potentiellement réversible (PRES), etc. La séquence de diffusion augmente la sensibilité et la spécificité de l’examen que la symptomatologie soit récente et brutale (accident ischémique constitué) ou progressive (leucoencéphalopathie multifocale progressive, maladie de Creutzfeldt-Jakob, lésion expansive à rehaussement annulaire). Enfin, un tableau évocateur d’hypertension intracrânienne associé doit être signalé au radiologue, afin de réaliser dans le même temps d’examen une exploration des veines cérébrales et de vérifier l’absence de thrombophlébite ou de signe d’hypertension intracrânienne idiopathique (figure 4). Figure 4. Patiente âgée de 31 ans, en surpoids, présentant des céphalées associées à des éclipses visuelles à répétition. L’angio-IRM veineuse avec injection (A) élimine une thrombophlébite, mais retrouve des sténoses bilatérales des sinus latéraux (flèches). Les coupes fines coronales T2 sur les nerfs optiques (B) mettent en évidence un élargissement des espaces liquidiens périoptiques (têtes de flèches). Cette association, en l’absence de processus expansif associé, évoque un syndrome d’hypertension intracrânienne idiopathique. En pratique L’imagerie des voies visuelles antérieures et rétrochiasmatiques, principalement par IRM, est devenue indispensable dans l’exploration des baisses visuelles de cause non oculaire. Quelques séquences spécifiques permettant au mieux l’analyse des nerfs optiques, du contenu orbitaire et du chiasma, doivent être demandées par le clinicien en supplément du protocole habituel d’exploration encéphalique, sous peine de man quer certaines lésions de petite taille, d’en retarder la prise en charge et ainsi risquer d’aggraver le pronostic visuel.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :