Publié le 14 avr 2014Lecture 8 min
Les critères diagnostiques de la SEP en pratique courante
R. de PAZ, Paris
Le diagnostic de sclérose en plaques repose, d’une part, sur la mise en évidence d’une dissémination temporelle et spatiale de lésions inflammatoires démyélinisantes et, d’autre part, sur l’absence de diagnostic alternatif. Le recours à l’IRM dans la démonstration de la dissémination temporo-spatiale a fait son apparition dans les critères McDonald 2001. Ces critères ont été révisés en 2005 et en 2010. Comment, en pratique, les appliquer ? Les précisions de Raphaël de Paz.
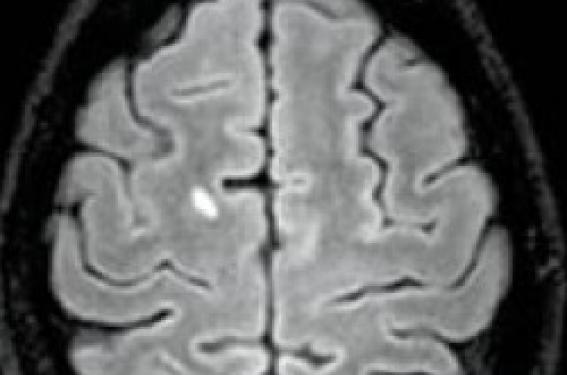
La révision des critères IRM s’est faite dans un but de simplification, afin de les rendre plus facile d’utilisation en pratique courante et d’obtenir un gain de sensibilité et de précocité dans l’idée que c’est au tout début de la SEP que le traitement de fond aurait le plus de chance d’éviter la survenue d’un handicap irréversible à long terme. Cette simplification impose cependant une expertise neurologique et neuroradiologique accrue compte tenu du risque de faux positif. Dans cet article, nous discutons des conditions d’application et de l’intérêt en pratique courante des critères 2010 de SEP. Les critères 2010 Les critères 2010 (figure 1)(1) reprennent les concepts de SEP cliniquement définie et de SEP McDonald, c'est-à-dire d’une dissémination temporo-spatiale démontrée par l’IRM (tableau 1). Figure 1 a. Femme de 33 ans, névrite optique droite, une lésion périventriculaire non rehaussée, une lésion juxtacorticale prenant le contraste permettant de poser un diagnostic de SEP au regard des critères de 2010. Nouveaux critères de la dissémination spatiale (DIS) Basés sur les sites typiques d’atteinte de la SEP, ils requièrent, en comparaison aux critères 2005, moins de lésions pour porter le diagnostic de dissémination spatiale, permettant un gain de sensibilité sans perte de spécificité (qui est en grande partie obtenue par l’association des critères de DIS et de DIT). Figure 1 b,c. Femme de 33 ans, névrite optique droite, une lésion périventriculaire non rehaussée, une lésion juxtacorticale prenant le contraste permettant de poser un diagnostic de SEP au regard des critères 2010. À noter que l’on ne compte que les lésions asymptomatiques, qu’aucun critère de taille de lésions n’est requis, que les lésions rehaussées par le gadolinium n’en font plus partie, mais sont intégrées aux critères de DIT (dissémination temporelle) et enfin, que l’analyse du LCR n’est plus retenue (tableau 2). Critères de dissémination temporelle Dans un but de gain de sensibilité, la DIT peut être démontrée par l’apparition d’une nouvelle IRM faite à n’importe quel moment après la première. Dans ces nouveaux critères, la DIT peut être démontrée par l’association sur une même IRM de lésions asymptomatiques rehaussées par le gadolinium et de lésions asymptomatiques non rehaussées. Cette nouveauté permet, à la différence de tous les critères élaborés jusqu’à présent, de porter un diagnostic de SEP dès le premier épisode clinique sur un seul examen (tableau 3). Conditions d’application La spécificité de ces critères a été évaluée à partir de patients ayant un syndrome cliniquement isolé (SCI) typique. Ils permettent, dans ce cadre, de déterminer le risque de présenter un deuxième épisode lorsque les critères sont remplis. Ils n’ont pas été évalués sur leur capacité à discriminer la SEP d’autres pathologies pourvoyeuses d’hypersignaux de la substance blanche ou de troubles neurologiques focaux. De plus aucun critère qualitatif radiologique (taille, forme orientation) n’est requis. Pour ces raisons, une expertise clinique et neuroradiologique est indispensable à la bonne utilisation de ces critères. La clinique reste primordiale. Ces critères ne sont applicables que dans des situations cliniques typiques de pathologie inflammatoire démyélinisante de type SEP(2) (tableau 4). Des critères qualitatifs radiologiques sont utiles L’utilisation de critères qualitatifs radiologiques non requis dans les critères 2010 est utile(2) (tableau 5). Le problème du diagnostic différentiel Les critères 2010, étudiés dans des cohortes de SCI typiques sont des critères de dissémination spatiotemporelle de prédiction de la SEP à partir du SCI, mais ne permettent pas de répondre à la deuxième question, nécessaire à la confirmation de la SEP, à savoir celle du diagnostic différentiel avec d’autres pathologies de la substance blanche. La profondeur et la conduite de l’enquête diagnostique différentielle n’est pas précisée par les critères. Elle doit se baser sur la présence ou non de signes rouges cliniques et radiologiques (tableaux 6 et 7). Tableau clinique vague et lésions non spécifiques de la substance blanche(5) Les patients présentant des lésions non spécifiques de la substance blanche peuvent remplir les critères de DIS 2010 (figure 2). Figure 2. Faux positifs des critères DIS 2010. Patiente de 47 ans, avec des céphalées et des sensations vertigineuses paroxystiques. On observe 3 lésions périventriculaires et 1 lésion juxtacorticale remplissant les critères de DIS 2010, mais pas les critères de Barkhoff. La clinique n’est pas typique, les lésions sont assez symétriques et ne sont pas orientées perpendiculairement à l’axe des ventricules, la lésion juxtacorticale ne touche pas le cortex. De plus, il n’y a pas de prise de contraste, l’IRM médullaire est négative et il n’y a pas de bandes oligoclonales (BOC). Il a ainsi été récemment montré à partir d’une étude rétrospective de 326 patients céphalalgiques de moins de 55 ans que 30 % d’entre eux répondaient aux critères de DIS 2010(6) ! Pour cette raison, ces critères doivent être utilisés avec prudence chez les patients présentant une symptomatologie clinique vague (figure 2) et chez ceux à risque de lésions non spécifiques de la substance blanche (âgés de plus de 50 ans, migraineux) (tableau 8). De même, Il faut être rigoureux sur la nécessité d’avoir les critères de DIT qui augmentent la spécificité des critères. Attention à la définition des prises de contraste, toujours rechercher un hypersignal T2 au niveau de la prise de contraste, vérifier qu’il ne s’agit pas d’une anoma lie veineuse de développement (tête de méduse). Cas des formes progressives Les critères de DIS des formes progressives ont été également simplifiés (tableau 9). Place de la ponction lombaire et de l’IRM médullaire La présence de bandes oligoclonales (BOC) apporte une information physiopathologique directe du caractère inflammatoire des lésions que ne peut donner l’IRM. Elle reste à ce titre pour certains indispensable. De façon consensuelle, elle demeure nécessaire en cas de signes rouges afin d’écarter les diagnostics différentiels ou, au contraire, renforcer l’hypothèse de la SEP. Elle est également très utile dans les formes progressives car dans ce cadre les lésions IRM peuvent être minimes. Enfin, elle revêt une importance particulière dans les situations cliniques vagues et après 50 ans, car elle aide à distinguer les lésions non spécifiques de la substance blanche des lésions inflammatoires. L’IRM médullaire(7) est utile afin de faire un bilan d’extension de la maladie dans les cas typiques et pourrait augmenter la sensibilité diagnostique. Elle est nécessaire dans les formes progressives dont l’expression est le plus souvent médullaire. Enfin, elle est très utile dans les situations cliniques vagues et après 50 ans, car la présence de lésions médullaires est, avec les BOC, un bon argument pour une SEP. Les critères en pratique courante, annonce diagnostique et décision thérapeutique Annonce diagnostique Selon les études ayant amené à leur publication, les cohortes présentées en posters à l’ECTRIMS et d’autres cohortes déjà publiées confirment que ces critères permettent, par rapport aux précédents, un gain de sensibilité et de temps mis au diagnostic. Les différentes cohortes étudiées à ce jour montrent une sensibilité de 70 à 85 % et une spécificité de 64 à 80 % avec une VPP de 96 % et un VPN de 46 %(5,8,9). Ils permettent même dans 25 % des cas de faire un diagnostic très précoce chez les patients ayant les critères de DIT sur la première IRM(10). Cependant, le risque à long terme de développer une SEP cliniquement définie chez les patients remplissant la frange basse des critères 2010 n’est pas connu. Lorsque l’on considère que 15 % des patients remplissant les critères 2005 de DIS et de DIT n’ont pas développé de SEP 20 ans après le SCI(11), on peut légitimement s’interroger sur un risque important de faux positifs avec les critères 2010. Décision thérapeutique Les données épidémiologiques laissent penser que c’est au début de la SEP qu’un traitement immunomodulateur a le plus de probabilité d’éviter la survenue d’un handicap à long terme. Cependant, l’histoire naturelle et donc le risque de handicap à moyen et long terme des patients remplissant la frange basse des critères 2010, ne sont pas connus. On ignore également l’impact à court terme d’un traitement immunomodulateur chez de tels patients. Les données des études des immunomodulateurs dans le cadre du SCI McDonald 2005 ne sont pas extrapolables aux patients diagnostiqués avec les nouveaux critères, car ceux inclus dans les essais cliniques au stade du SCI avaient des charges lésionnelles bien supérieures aux critères 2010 (médiane de 18 lésions T2 dans l’étude BENEFIT), et le bénéfice du traitement est plus important en cas de forte charge lésionnelle(12). Pour toutes ces raisons, ces critères ne peuvent être considérés à l’heure actuelle comme des critères de décisions thérapeutiques.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :