Pathologie vasculaire
Publié le 01 nov 2018Lecture 7 min
L’infarctus cérébral à la phase aiguë : une urgence médicale
France WOIMANT, Service de neurologie, Hôpital Lariboisière, Paris
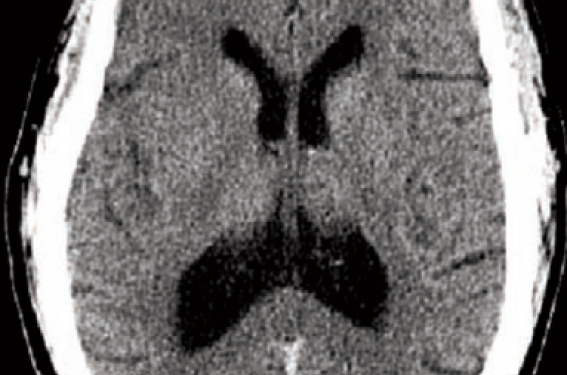
L’infarctus cérébral est une urgence médicale. Plus la prise en charge est précoce, meilleur est le pronostic fonctionnel, cela concerne également les patients non thrombolysés. Établir très rapidement un diagnostic précis est essentiel pour la prise en charge thérapeutique : jusqu’à 30% des patients se présentant avec un tableau clinique évocateur d’infarctus cérébral ont une pathologie autre, neurologique ou non.
Déterminer le mécanisme et l’étiologie de l’infarctus cérébral est également primordial. Parallèlement à la démarche diagnostique, doit être évaluée la gravité de l’IC, en fonction de la sévérité du déficit neurologique et des comorbidités associées.
Quelle imagerie à la phase aiguë d’un infarctus cérébral ?
L’imagerie cérébrale à la phase aiguë ne doit pas se limiter à une étude du parenchyme cérébral, il est indispensable d’étudier dans le même temps les vaisseaux.
L’IRM cérébrale est l’examen actuellement recommandé.
• Elle permet d’apporter la certitude diagnostique en montrant dès les premières minutes des images évocatrices d’infarctus ou d’hémorragie cérébraux.
• L’IRM permet, de plus, de différencier les lésions vasculaires récentes des lésions séquellaires.
• Elle apporte une aide importante au diagnostic différentiel entre AVC et autres pathologies, comme tumeur cérébrale, abcès, encéphalite ou pathologie psychiatrique, qui peuvent avoir une forme de révélation aiguë.
• L’IRM apporte également les éléments nécessaires à la décision thérapeutique. L’utilisation simultanée des techniques de diffusion, de perfusion et d’ARM permet de visualiser en quelques minutes l’occlusion artérielle, la zone de parenchyme cérébral dite de pénombre, c’est- à-dire siège d’une hypoperfusion sans nécrose cellulaire, zone qui est la principale cible des thérapeutiques thrombolytiques (figure 1).
• Enfin l’IRM aide l’enquête étiologique de l’AVC, indispensable pour réaliser la prévention des récidives.
1A. Scanner sans injection normal.
1B. IRM séquences diffusion : infarctus sylvien gauche.
1C. ARM : occlusion artère sylvienne droite.
Figure 1. Hémiplégie gauche brutale H 3.
Les informations apportées par l’IRM sont beaucoup plus précises et pertinentes que celles fournies par le scanner sans injection. Celui-ci permet d’éliminer une hémorragie parenchymateuse, mais ne visualise pas toujours l’ischémie à la phase très précoce ou les petits infarctus. Le scanner ne doit être effectué que si l’accès à l’IRM en urgence n’est pas possible, et il doit être couplé à un angioscanner ou à des explorations ultrasonores cervicales et transcrâniennes.
Les traitements : thrombolytiques, anticoagulants et antiplaquettaires
La thrombolyse intraveineuse par rt-PA (activateur tissulaire du plasminogène recombiné) des infarctus cérébraux est recommandée par la Haute Autorité de santé jusqu’à 4h30. Toutefois, l’efficacité du traitement est d’autant plus importante que le délai d’administration du fibrinolytique est court. Les thrombolytiques comportent un risque de complications hémorragiques, en particulier au niveau intracérébral (environ 7% d’hémorragies symptomatiques, entraînant une aggravation neurologique significative). Pour limiter ce risque, il est fondamental de respecter scrupuleusement toutes les contre-indications, telles que l’existence d’une ischémie cérébrale étendue (score NIHSS supérieur à 25, ischémie supérieure au tiers du territoire sylvien), une hypertension artérielle non contrôlée, une hyperglycémie majeure. La thrombolyse IV peut être envisagée après 80 ans jusqu’à 3 heures.
Pour les occlusions de l’artère cérébrale moyenne et du tronc basilaire du fait de leur gravité extrême, des décisions de thrombolyse par voie intra-artérielle jusqu’à 6 heures peuvent être prises au cas par cas, après concertation entre neurologues vasculaires et neuroradiologues. Des stratégies associant thrombolyse combinée intraveineuse puis intra-artérielle ou potentialisation de la thrombolyse par les ultrasons, ou thrombectomie mécanique sont à l’étude.
La thrombolyse IV doit être prescrite par un neurologue et/ou un médecin titulaire du DIU de pathologie neuro-vasculaire, ce qui est le cas dans les établissements disposant d’une Unité neurovasculaire (UNV). Dans les autres établissements, l’indication de la thrombolyse doit être portée avec téléconsultation par télémédecine du médecin neurovasculaire.
En dehors de cette fenêtre thérapeutique de 4h30 à 6 heures, un traitement antithrombotique doit être débuté aussi rapidement que possible devant tout infarctus cérébral aigu. Il doit aussi être prescrit 24 heures après tout traitement thrombolytique en l’absence de transformation hémorragique. Il vise à éviter les récidives précoces, et repose sur l’aspirine (160 à 300 mg/j) associée le plus souvent à une héparine de bas poids moléculaire en prévention de la maladie thromboembolique veineuse. L’héparinothérapie à doses hypocoagulantes se réduit à quelques indications (essentiellement les cardiopathies hautement emboligènes et les dissections artérielles) et ne concerne pas les accidents sévères pour lesquels le risque de transformation hémorragique est élevé.
Cas particuliers des accidents hémodynamiques
Le diagnostic d’infarctus cérébral ou d’accident ischémique transitoire de mécanisme hémodynamique est évoqué sur les circonstances de survenue de l’accident (passage en orthostatisme, renforcement récent du traitement antihypertenseur). Il est confirmé par l’imagerie : infarctus dans des territoires jonctionnels (par exemple entre territoires sylvien et cérébral antérieur) et sténose artérielle cervicale ou intracrânienne serrée (figure 2).
2A. ARM intracrânienne : retentissement hémodynamique d’une sténose serrée de l’origine de l’artère carotide interne droite cervicale.
2B. IRM de diffusion : infarctus de jonction entre les territoires des artères cérébrale antérieure et cérébrale moyenne.
Figure 2. Infarctus jonctionnel lié à une sténose serrée de l’origine de l’artère carotide interne.
Afin d’éviter l’aggravation des lésions ischémiques, il est important de laisser ces patients en décubitus strict, et de maintenir leur pression artérielle élevée.
Les mesures générales et la prévention des complications
Que les AVC soient sévères ou transitoires, les premières heures sont primordiales et nécessitent une surveillance intensive. Plus de 30% des patients victimes d’un AVC s’aggravent au cours des premières heures, et cette aggravation est associée à une augmentation de la mortalité et du handicap. Les mesures générales permettent de limiter la taille finale de l’infarctus et ainsi les séquelles neurologiques, en évitant que la zone de «pénombre » ne bascule vers la mort neuronale.
Les principaux facteurs aggravants reconnus et nécessitant une surveillance et une correction sont l’hypotension artérielle, l’hypo- mais surtout l’hyperglycémie (même si l’étude GIST-UK n’a pas montré d’effet bénéfique d’un traitement par insuline sur la réduction de mortalité des infarctus cérébraux), l’hyperthermie et l’hypoxie.
Les mesures dites générales visent aussi à prévenir et/ou traiter les complications neurologiques ou générales.
Le traitement chirurgical
Un avis neurochirurgical doit être demandé pour les patients ayant un infarctus ou un hématome cérébelleux compliqué d’hypertension intracrânienne, dans certains cas d’hématomes cérébraux hémisphériques et dans les infarctus sylviens « dit malins », car compliqués d’un œdème cérébral mettant en jeu le pronostic vital, en vue d’une hémicraniectomie.
La chirurgie carotidienne est, quant à elle, indiquée devant un AIT ou un infarctus mineur liés à une sténose athéromateuse carotidienne de l’origine de l’artère carotide interne > 70%. Pour les sténoses carotidiennes comprises entre 50 et 69%, le bénéfice est plus important chez les hommes, chez les patients âgés de 75 ans ou plus et, en cas d’AIT, chez les patients avec des symptômes hémisphériques. Le bénéfice de l’endartériectomie est d’autant plus important que le geste est réalisé précocement.
La rééducation
Les rééducations kinésithérapique, orthophonique et ergothérapique doivent débuter rapidement.
Conclusion
Toutes les recommandations concernant la prise en charge des AVC, publiées en France, en Europe et aux États-Unis rappellent qu’une amélioration du pronostic des AVC est possible à condition que les soins soient organisés dans une filière spécialisée et structurée depuis le lieu de survenue de l’accident jusqu’au retour au domicile. La prise en charge précoce en unité neurovasculaire permet de réduire la mortalité et les séquelles fonctionnelles. Ce bénéfice s’observe indépendamment du traitement thrombolytique et est à rapporter aux soins multidisciplinaires et spécialisés de la phase aiguë et à la structuration de la filière d’amont avec les préhospitaliers pour une prise en charge très rapide et avec les services de soins de suite-réadaptation.
Ce qu'il faut retenir
L’infarctus cérébral est une grande urgence médicale.
La thrombolyse IV par rt-PA (activateur tissulaire du plasminogène recombiné) dans les 4,5 premières heures est le seul traitement spécifique de l’infarctus cérébral.
L’efficacité du rt-PA est d’autant plus grande que le délai d’administration est court.
Le risque hémorragique lié au traitement est limité si les patients sont traités dans le respect strict de toutes les contre-indications, et dans des unités dédiées.
La prise en charge précoce en unité neurovasculaire permet de réduire la mortalité et les séquelles fonctionnelles. Ce bénéfice s’observe indépendamment du traitement thrombolytique.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :