Publié le 06 oct 2010Lecture 9 min
Les AVC dans la FA : comment les classer ? Leur gravité pronostique
J.-F. PINEL, CHU Pontchaillou, Rennes
Le terme d’accident vasculaire cérébral regroupe une constellation de syndromes dont les causes, la physiopathologie et la prise en charge diffèrent considérablement. L’AVC survenant dans un contexte de fibrillation auriculaire (FA) constitue une entité clinique à part entière dont il importe de connaître les spécificités.
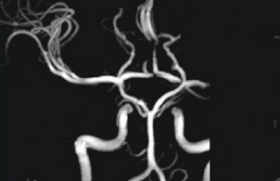
L’ AVC est la première cause de handicap, la deuxième cause de démence et la seconde cause de décès en France. On dénombre 130 000 nouveaux cas d'AVC/an, 500 000 AIT/an. Globalement à 1 an, 25 % des survivants sont dépendants. Le risque de récidive est de 10 % à 1 an et de 30 % à 5 ans. La mortalité est de 20 % à un mois et de 30 % à 1 an. La FA est responsable de 50 % des infarctus cérébraux d'origine cardiaque. L'accident vasculaire ischémique secondaire à une FA se caractérise par un début brutal, est cliniquement plus sévère avec des troubles de conscience initiaux plus fréquents. L'infarctus cérébral secondaire à une FA est souvent de grande taille, parfois secondairement hémorragique, voire multiple. La FA est responsable de 50 % des infarctus cérébraux d'origine cardiaque. Le terme AVC regroupe une constellation de pathologies classées en 5 catégories : par ordre de fréquence décroissante, les infarctus cérébraux, les accidents ischémiques transitoires (AIT), les hémorragies cérébrales, les hémorragies sousarachnoïdiennes et les thromboses veineuses cérébrales. Appliqué à un patient donné, le terme générique de « stroke » ou d'AVC n'est pas sans conséquence néfaste. Un homme de 63 ans, non hypertendu, sans insuffisance cardiaque ni diabète chez lequel on découvre une FA nous dit avoir fait un AVC il y a quelques mois ; faut-il l'anticoaguler, d'autant qu'il n'est même pas sous antiagrégant plaquettaire ? Non, tant que l'on n'aura pas précisé ce qui se cache derrière le diagnostic d'AVC qui a été porté sans plus de précisions. Certes, un score CHADS2 fait hâtivement lui octroierait 2 points pour son « stroke », mais, statistiquement, la probabilité d'un saignement intracrânien est de 20 % (voire plus, puisqu'il ne lui a pas été prescrit d'antiagrégant) : le score CHADS est à zéro avec de plus une contreindication relative aux AVK. Les recommandations constituent la base de nos décisions, mais les situations particulières ou limites rencontrées en pratique courante nécessitent des analyses plus fines des accidents cérébraux ischémiques. Les différents types de classements Il s’agit de la classification topographique, la classification physiopathogénique et de la classification suivant la gravité. Classification topographique La classification topographique la plus utilisée est l'OCSP (Oxfordshire Community Stroke Project classification) (1). Basée sur 4 catégories, elle différencie, sur la clinique, les accidents touchant la totalité de la circulation antérieure (carotidienne), les accidents partiels de la circulation antérieure (sylvien partiel), les accidents de la circulation postérieure (vertébro-basilaire) et les infarctus lacunaires (représentés essentiellement par 5 grands syndromes cliniques). Un syndrome lacunaire clinique de cette classification ne correspond pas toujours à un infarctus lacunaire lésionnel (infarctus profond arrondi de moins de 20 mm de diamètre par atteinte des petits vaisseaux perforants). Il peut être secondaire, dans 10 % des cas, à un embole d'une FA (2). Nous voyons là les limites d'une classification qui conduirait à restreindre le bilan cardiologique sur des arguments cliniques, voire clinico-radiologiques non spécifiques et peu sensibles. Si une lacune isolée ne peut exclure une cause cardio-embolique, d'autres arguments orientant vers une microangiopathie diffuse (multiplicité des lacunes, leucoaraïose à l'imagerie, etc.) doivent limiter les explorations cardiologiques, voire remettre en cause le traitement anticoagulant si la FA est connue car, chez ces patients, le risque de saignement intracrânien sous anticoagulant est augmenté d’environ 4 fois (3). Une lacune isolée ne peut exclure une cause cardio-embolique. Classification physiopathologique La classification physiopathologique (TOAST) distingue 4 catégories4 : - athérome des vaisseaux de gros calibre ; - embolie d'origine cardiaque ; - maladie des petites artères (lacunes) ; - et enfin, autres étiologies particulières (dissection, vascularite, polyglobulie, etc.) quand on ne peut trancher, soit du fait d'un bilan insuffisant ou négatif, soit à l'inverse parce que plusieurs causes sont possibles. Si un patient âgé ayant une FA présente une ischémie cérébrale sans athérome majeur, il est raisonnable d'imputer l'AVC à la FA ; pourtant la relation de causalité entre infarctus cérébral et FA peut s'inverser, faisant de la FA une conséquence de l'infarctus cérébral par l'intermédiaire d'une hyperactivité sympathique (1 à 2 % des FA constatées au décours d'un infarctus cérébral (5)). On trouve deux problématiques opposées dans le groupe hétérogène des TOAST 5. D’une part, le patient présentant deux causes probables, la FA étant l'une d'elle. Compte tenu de sa fréquence dans certaines tranches d'âge, près d'un tiers des infarctus cérébraux survenant chez les patients en FA auraient une autre cause (athérome des vaisseaux à destinée cérébrale ou de l'aorte ascendante, lacunes, etc.) (6). Le traitement anticoagulant reste de mise, mais l'association à un traitement antiagrégant plaquettaire n'est pas recommandée. D’autre part, le patient pour lequel aucune cause n'est détectée. Combien de ces malades présentent une FA paroxystique exposant à des récidives ? Un score supérieur ou égal à 5 points (dans une échelle de 0 à 8 basée sur l'âge, le handicap, la dilatation atriale et l'absence d'autres causes) prédirait l'existence d'une FA avec une sensibilité de 89 % et une spécificité de 88 % (7). Une validation prospective est nécessaire, mais l’étude de L. Suissa et coll. souligne l'intérêt de classer les patients pour poser l'indication des examens qui permettront de traquer la FA paroxystique : dans un petit groupe de patients sélectionnés ayant présenté un AVC sans cause (TOAST 5) des enregistrements multiples sur 30 jours détecteraient 20 % de FA, conduisant à un changement de traitement antithrombotique (8), alors que la réalisation quasi systématique d'un holter à tous les accidents ischémiques (non classés) est très coûteuse et non rentable (9). Une nouvelle classification (A-S-C-O), décrivant mieux le phénotype des patients et relevant plus clairement les intrications et les mécanismes possibles, viendra peut-être remplacer TOAST (10). La réalisation quasi systématique d'un holter à tous les accidents ischémiques (non classés) est très coûteuse et non rentable. Gravité de l’ischémie cérébrale La gravité d'un accident ischémique cérébral est un élément déterminant dans sa prise en charge en phase aiguë ; les patients en FA peuvent présenter des lésions asymptomatiques à l'IRM (hypersignaux périventriculaires ou véritables lésions d'infarctus silencieux), des AIT, des accidents mineurs ou des accidents dit majeurs. Après un accident ischémique transitoire, un traitement anticoagulant immédiat est proposé car le risque de saignement lié à l'événement est nul. Après un accident ischémique mineur, il peut être judicieux de décaler le début du traitement anticoagulant de quelques jours (au moins 48 heures), alors qu'en cas d'infarctus cérébral plus étendu, le risque de transformation hémorragique justifie d'attendre quelques semaines avant de débuter le traitement anticoagulant (11,12). Situations particulières Trois situations particulières des AVC chez le patient en FA traité par anticoagulant méritent un commentaire : la possibilité d'un accident cérébral hémorragique impose de réaliser une imagerie en urgence devant toute symptomatologie neurologique centrale, brutale (hématome intracrânien) ou insidieuse (hématome sous-dural, etc.) ; l'ischémie cérébrale n'est pas rare y compris chez le patient bien anticoagulé, le traitement anticoagulant ne réduisant que de deux tiers le risque d'événement cardioembolique ; chez ces patients la thrombolyse n'est souvent malheureusement pas réalisable (sauf si l'INR < 1,3). Enfin par la suite, si l'infarctus cérébral est survenu chez un patient correctement anticoagulé, la tentation d'ajouter un antiagrégant n'est pas validée (majoration certaine du risque de saignement). Caractéristiques des infarctus cérébraux liés à des emboles d'origine cardiaque Clinique Cliniquement, ils débutent soudainement et d'emblée au maximum du déficit (en moins de 10 minutes) et s'accompagnent fréquemment de troubles de vigilance que les accidents non cardioemboliques. La récupération spontanée peut être rapide et spectaculaire. Les autres signes corticaux (aphasie, hémianopsie, crise d'épilepsie à l'installation) ont une valeur prédictive positive trop faible pour avoir un quelconque intérêt pratique. Figure 2. Arrêt brutal de la circulation de l'artère cérébrale moyenne droite par un thrombus. Dans plusieurs séries (13,14,15), les infarctus cérébraux cardioemboliques sont plus graves que ceux liés à l'athérome : plus de complications (respiratoires et cardiaques) et une augmentation par 3 des décès précoces. Ceci est lié à la gravité de l'infarctus initial, à un âge plus avancé et au terrain, la FA ne sortant pas comme marqueur indépendant. Le taux de récidive précoce est faible : 1 % à 30 jours contre 4 % chez les patients en rythme sinusal (dans une série où très peu de patients étaient anticoagulés) (15). Les infarctus cérébraux cardioemboliques sont plus graves que ceux liés à l'athérome. Imagerie L'imagerie peut orienter vers une origine cardioembolique. Même chez le patient asymptomatique, la FA s'accompagne d'hypersignaux périventriculaires de substance blanche (plus volumineux que chez le patient en rythme sinusal) et d'infarctus silencieux. Les territoires infarcis sont le plus souvent corticaux et la transformation hémorragique précoce (en dehors de toute anticoagulation) serait plus fréquente. Sur les clichés d'angioscanner ou d'angioRM, un arrêt brutal d'opacification d'une ou plusieurs artères est un argument en faveur d'une cause cardioembolique (figures 1 et 2) ; ces occlusions auraient la particularité de se reperméabiliser rapidement en quelques heures ou jours dans plus de 90 % des cas. Thérapeutique L'infarctus cérébral secondaire à la FA est une indication à un traitement par anticoagulant en prévention secondaire. Mais les AVK sont sous-utilisés par crainte de complications hémorragiques. Au vue des résultats de l'étude RELY, le nouvel anticoagulant oral par dabigatran dans la prévention des AVC chez les patients en FA a montré une diminution hautement significative du risque hémorragique cérébral comparée à la warfarine avec une efficacité équivalente voire supérieure sur la réduction de l'incidence d'AVC et d'embolie systémique selon la dose utilisée de 110 et 150 mg deux fois par jour. En pratique On retiendra : que la classification topographique et physiopathologique des accidents ischémiques cérébraux chez les patients en FA aide à la décision du traitement antithrombotique ; que l'imputabilité de l'infarctus cérébral à une FA n'est pas toujours simple, soit parce que la FA n'est pas directement la cause, soit parce que la FA reste méconnue. Sa recherche par des examens longs et coûteux ne se justifie que dans des sous-groupes bien définis.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :