Publié le 11 fév 2010Lecture 8 min
Rupture très prématurée des membranes. Les conséquences neurologiques
O. BAUD, P. OLIVIER, R. FONTAINE, Réanimation et Pédiatrie Néonatales et équipe AVENIR-INSERM U676 Hôpital Robert Debré, Paris
La chorioamniotite est l’une des principales complications de la rupture prématurée des membranes. Mais l’infection foeto-maternelle est également un facteur de risque d’atteinte cérébrale du foetus, dont la leucomalacie périventriculaire.
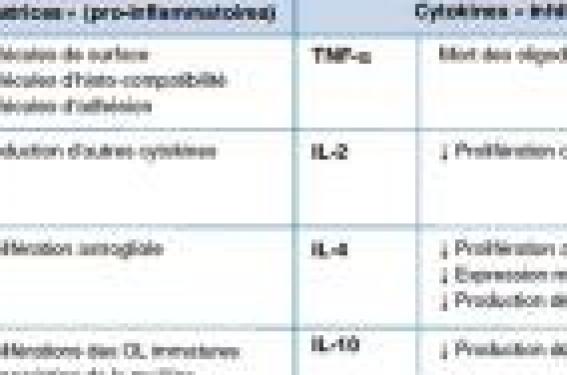
La rupture prématurée des membranes survient dans 3 % des grossesses et est responsable de 30 % des naissances prématurées (1). Rares avant 32 semaines d’aménorrhée (incidence comprise entre 1 et 7/1 000 grossesses), les ruptures très prématurées des membranes font courir au foetus trois principaux risques : – la prématurité quasi constante, mais variable car fonction du terme à la rupture et de la période de latence entre la rupture et la mise en route du travail ; – les conséquences de l’oligoamnios dominées par l’hypoplasie pulmonaire, d’autant plus grave que l’oligoamnios sera sévère et prolongé. Le pronostic vital et fonctionnel est ainsi très sombre en cas de rupture avant 22 SA en raison d’une morbidité neurologique en partie liée à l’extrême prématurité souvent associée et du risque majeur d’hypoplasie pulmonaire ; – l’infection materno-foetale avec un risque supérieur à 30 % de chorioamniotite et ses conséquences neurologiques. RTPM et risque de chorioamniotite L’une des principales complications de la rupture prématurée des membranes est la chorioamniotite, dont le risque varie avec l’âge gestationnel à la rupture des membranes. Il est de 5 % à terme, 20 % entre 26 et 35 SA et > 40 % avant 24 SA (2). Outre les risques maternels, les complications foetales ou néonatales telles que infection materno-foetale et/ou respiratoire, troubles hémodynamiques, atteinte neurologique (hémorragie intraventriculaire de haut grade et lésions de la substance blanche immature) et risque de décès néonatal, sont multipliées par 2 à 4. Les risques d’infirmités cérébrales, même sans lésions radiologiquement détectables, sont également significativement augmentés. De multiples études épidémiologiques et expérimentales démontrent que les microorganismes présents dans la flore vaginale peuvent coloniser l’interface déciduale et initier une réponse inflammatoire responsable à la fois de l’induction du travail et de la fragilisation des membranes (3). Il est souvent difficile de savoir si la RTPM est la cause ou la conséquence d’une menace d’accouchement prématuré, même si de nombreux arguments plaident en faveur de la seconde hypothèse. En effet, il a été montré que des lésions histologiques de chorioamniotite précèdent la rupture des membranes ou sont détectées quelques heures après (4,5) ; une répartition bimodale des signes immunologiques d’infection chez le foetus (1-12 h puis 72 h après une RTPM) a été également rapportée (6). Infection intra-utérine et libération de cytokines Plusieurs études cliniques définissent la RTPM et l’infection materno-foetale comme facteurs de risques majeurs dans le développement de la leucomalacie périventriculaire (LPV) (ou plus largement de lésions de la substance blanche immature) chez des enfants prématurés (7-9). L’implication du TNF-α, cytokine pro-inflammatoire, lors d’une chorioamniotite a été envisagée dès 1993 par Leviton (10). Dans le schéma qu’il proposait alors, le TNF-α produit par l’infection intra-utérine était associé, d’une part, à l’accouchement prématuré par la production de prostaglandines et, d’autre part, à l’ischémie de la substance blanche du foetus par son action sur la microcirculation. Par la suite, d’autres études cliniques rétrospectives ont montré une forte corrélation entre l’élévation à la naissance de certaines cytokines comme l’IL1-β, l’IL-6, l’IL-8, l’IFN-γ, mais aussi l’IL-9 et le risque de développer ultérieurement une paralysie cérébrale (11,12). Cette hypothèse a été largement vérifiée à la fois sur le plan épidémiologique et sur le plan expérimental (13). Dans un premier temps, la chorioamniotite a été corrélée à la présence de cytokines dans le liquide amniotique (14) et au niveau du sang du cordon (15). La réaction inflammatoire est plus importante du côté foetal que du côté maternel ; en effet, alors que la chorioamniotite histologique est significativement associée à des concentrations élevées d’interleukines proinflammatoires dosées au cordon, aucune corrélation similaire n’a été décrite dans le sang maternel (16). L’ensemble de ces travaux suggère que la chorioamniotite responsable de la menace d’accouchement prématurée s’accompagne d’une réaction inflammatoire systémique chez le foetus (FIRS, fetal inflammatory response syndrome) se traduisant essentiellement par une augmentation de la synthèse des cytokines proinflammatoires qui est associée à une incidence élevée des troubles hémodynamiques, dysplasie bronchopulmonaire et lésions cérébrales type LPV. Cytokines et cerveau en développement La plupart des cytokines ont été découvertes dans les années 1990 et jouent le rôle de messagers chimiques entre les cellules. Leurs actions sont diverses, certaines d’entre elles ayant des propriétés pro-inflammatoires (IL-1, IL-6, TNF-α, IL-9), d’autres anti-inflammatoires (IL-10, TGFβ). Ces médiateurs et leurs interactions avec les réseaux neuronaux et astrogliaux sont critiques pour le fonctionnement normal du système nerveux (en particulier lors du développement cérébral), ainsi que dans l’initiation et/ou l’extension de phénomènes pathologiques touchant le cerveau. En particulier, les cytokines peuvent être produites par les cellules de type immunitaire et/ou inflammatoire (microglies) capables d’infiltrer le tissu cérébral dans diverses situations pathologiques. Les cellules gliales (astrocytes, oligodendrocytes et microglies) sont très sensibles à leur environnement et leurs fonctions sont l’objet de modulations par des facteurs diffusibles, dont les cytokines. Les effets spécifiques des cytokines sur les cellules gliales comprennent l’induction de leur propre production, la régulation de la synthèse de molécules de surface et la modulation de la prolifération, différenciation et mort cellulaire (tableau). Les principales cytokines pro-inflammatoires (IL-1, IL-6 et TNF-α) sont impliquées dans le contrôle de la prolifération des cellules gliales (17). FIRS et lésions de la substance blanche Quelques cohortes ont permis d’établir un lien entre les lésions de LPV, d’hémorragies intraventriculaires de haut grade ou mixtes observées chez le grand prématuré et le contexte inflammatoire et/ou infectieux de la naissance. Il a également été montré une association entre réaction inflammatoire foetale et infirmité motrice cérébrale (IMC) de l’enfant (18,19). Une corrélation entre les taux d’IL-6 dosés au cordon et la survenue de LPV a été retrouvée avec une sensibilité de 72 % et une spécificité de 74 % (20). Une expression anormale du TNF-α et de l’IL-6 dans le parenchyme cérébral montre que la réaction inflammatoire détectée en périphérie concerne aussi le tissu cérébral (21). Enfin, des dosages sanguins de cytokines, réalisés sur une large population de nouveau-nés ayant développé une IMC, montrent une élévation des taux d’IL-1, IL-8 et IL-9 comparativement à la population témoin (12). Qu’en est-il du lien de causalité ? Expérimentalement, dans un modèle de lésions cérébrales kystiques induites par l’injection intracérébrale d’un analogue glutamatergique chez la souris, l’administration systémique de cytokines pro-inflammatoires (IL-1, IL-6, IL-9 ou TNF-α) s’accompagne d’une majoration des lésions cérébrales (22,23). L’IL-6 et le TNF-α administrés chez l’animal par voie intracorticale provoquent des lésions de gliose et l’activation de la microglie (24). Cependant, les propriétés neurotoxiques des cytokines restent un point très difficile à analyser, puisque les cytokines sont exprimées physiologiquement dans le tissu cérébral et peuvent également jouer un rôle neuroprotecteur. Un facteur quantitatif est probablement à mettre en balance, les effets physiologiques étant surtout décrits pour des concentrations faibles d’interleukines. EN PRATIQUE La décision d’extraire activement un foetus soumis au FIRS doit tenir compte des risques materno-foetaux d’une infection intrautérine avérée d’une part et des risques néonataux liés à une naissance très prématurée d’autre part. Actuellement, les seules comparaisons randomisées entre expectative et extraction active n’ont concerné que des ruptures survenant entre 30 et 36 SA (25-27). Ces études ne montrent pas de différences du devenir néonatal à court terme. • Ainsi, il a été proposé d’extraire systématiquement le foetus en cas de rupture des membranes survenant au-delà de 34 SA (28). Cependant, ces études n’abordent pas le devenir à long terme de ces nouveau-nés, se basent sur une augmentation de la morbidité essentiellement maternelle (chorioamniotite) et prennent en compte des risques neurologiques qui sont très faibles chez des prématurés de terme > 34 SA. • Concernant les RTPM survenant à un terme plus critique (entre 26 et 30 SA), une femme ayant rompu la poche des eaux avant la 28e SA a 40 % de chances de retourner à son domicile avec un enfant vivant et 24 % qu’il soit indemne de lourdes séquelles. Ainsi, une rupture des membranes avant 22 SA justifie en général l’interruption de grossesse en cas d’anamnios complet (2). Après ce terme, l’expectative peut être proposée sous surveillance bactériologique et échographique. Passive avant 25 SA révolue, elle devient souvent active après ce terme utilisant les ressources thérapeutiques que sont la corticothérapie anténatale, la tocolyse et l’antibioprophylaxie. • Chez le prématuré né entre 24 et 34 SA, une attitude raisonnable semble être de prolonger autant que possible la grossesse, mais de ne pas maintenir un foetus en contexte septique ou inflammatoire in utero si une naissance prématurée à très court terme paraît inévitable. • Chaque cas doit être discuté isolément, prenant en compte, d’une part, l’avis pluridisciplinaire d’un centre de diagnostic anténatal et, d’autre part, celui des parents.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :