Publié le 26 nov 2009Lecture 15 min
Imagerie des vertiges
F. CYNA GORSE, D. BOUCCARA, Hôpital Beaujon, Clichy
Les vertiges et troubles de l’équilibre représentent un des motifs de consultation le plus fréquent. Les données cliniques permettent de déterminer la cause dans un certain nombre de cas, en particulier pour les vertiges positionnels paroxystiques bénins. Dans les autres cas, les explorations fonctionnelles auditives et vestibulaires orienteront les indications de l’imagerie vis-àvis d’une topographie suspectée.
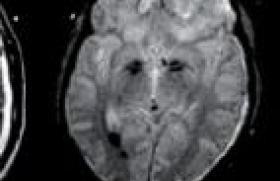
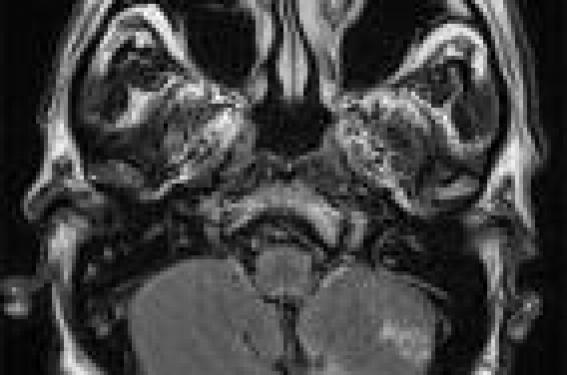
Quelle imagerie ? À quel moment ? L’étape clinique permet de différencier schématiquement trois situations. Vertiges brefs récidivants, volontiers positionnels En l’absence de symptôme associé, l’examen clinique est normal en dehors de la mise en évidence d’un vertige positionnel paroxystique bénin (VPPB) par les manoeuvres diagnostiques. Cette situation conduit à réaliser les manoeuvres thérapeutiques. En cas de guérison validée, aucune exploration n’est effectuée. En revanche, en présence d’un élément discordant (nystagmus spontané, signe auditif associé, absence de guérison, etc.) le diagnostic est remis en cause, surtout visà- vis de son caractère bénin, et des épreuves vestibulaires sont proposées. Vertige initial prolongé, souvent intense Si le diagnostic le plus probable est celui de névrite vestibulaire, il nécessite d’être confirmé par les données cliniques : syndrome vestibulaire périphérique sans signe cochléaire ni anomalie neurologique. Les épreuves vestibulaires confirment le déficit unilatéral et évaluent le niveau de compensation. L’intérêt de l’imagerie est double : d’une part, éliminer des pathologies pouvant présenter une symptomatologie proche (sclérose en plaques, accident ischémique cérébelleux, schwannome vestibulaire) et, d’autre part, mettre en évidence des anomalies du signal labyrinthique. Vertige ou instabilité récidivant Il s’agit de la situation la plus fréquente. Les symptômes sont d’intensité et de fréquence variables, isolés ou associés à des signes cochléaires. La réalisation d’un bilan audio-vestibulaire (audiométrie, PEA et VNG) conduit à distinguer deux cas de figure : • soit il existe des anomalies des examens audio-vestibulaires. En présence d’un déficit vestibulaire unilatéral, l’imagerie sera ciblée sur le méat auditif interne et l’angle ponto-cérébelleux, à la recherche de lésion évolutive : schwannome vestibulaire. En présence de signes centraux, l’imagerie cérébrale avec coupes sagittales recherchera des signes en faveur d’une sclérose en plaques ou d’une malformation de la charnière cervico-occipitale ; • soit les examens audio-vestibulaires sont normaux. Le contexte clinique sert à orienter les investigations soit vers une pathologie vasculaire : accidents ischémiques transitoires (vertiges rapidement régressifs, terrain vasculaire) ou vers une pathologie fonctionnelle vertébro- basilaire ; soit, en contexte traumatique, vers une suspicion de fistule périlymphatique ; ou enfin vers une maladie de Menière débutante. À noter certains troubles de l’équilibre à bilan normal chez des personnes travaillant de façon prolongée sur écran informatique et pouvant être liés à des troubles visuels : anomalies de la convergence. Enfin, chez les personnes âgées, le risque de chute fait proposer une évaluation plus complète : état neurologique, nutritionnel, visuel, etc. Quelle que soit l’indication, l’imagerie des vertiges quand elle est pratiquée nécessite une technique précise et une analyse rigoureuse. L’IRM est prescrite en première intention. Le scanner peut être prescrit en complément ou en première intention dans des contextes particuliers : traumatismes, vertiges post chirurgicaux. L’IRM doit comporter l’analyse de l’ensemble des voies de l’équilibre allant du parenchyme cérébral jusqu’au labyrinthe. Seront abordées dans cet article, en premier lieu les lésions centrales, les lésions de l’angle ponto-cérébelleux et du méat acoustique interne, et enfin l’imagerie du labyrinthe. Le problème des vertiges postopératoires d’une chirurgie de l’oreille moyenne sera vu à part. Le clinicien doit prévenir le patient de la grande probabilité d’examens d’imagerie négatifs qui sont effectués dans le but d’éliminer les causes organiques visibles à l’imagerie. Imagerie des vertiges d’origine centrale Les troubles de l’équilibre sont une cause très fréquente de consultation médicale affectant 20 à 30 % de la population générale. Environ un quart des vertiges sont d’origine centrale; l’histoire clinique, l’examen du patient et les examens radiologiques permettent d’établir les diagnostics dominés par les accidents vasculaires, les migraines, les SEP, les tumeurs de la fosse postérieure, les affections neurodégénératives, certains médicaments et les affections psychiatriques. Accidents vasculaires cérébraux (AVC) Figure 1. Vertiges aigus d’apparition brutale. Séquence FLAIR axial sur la fosse postérieure : hypersignaux cérébelleux gauches en rapport avec un accident vasculaire cérébelleux. Ils doivent être recherchés systématiquement chez des patients présentant des facteurs de risque ou devant des vertiges intenses d’apparition brutale, ce d’autant qu’ils sont associés à des céphalées et des signes neurologiques (figure 1). La séquence FLAIR permet une analyse du cerveau et de la fosse postérieure. Précocement, elle peut être prise en défaut et seule la séquence de Diffusion sera positive, montrant une atténuation du coefficient de diffusion dans la zone ischémiée (hypersignal sur les images natives dans le territoire ischémié et diminution du coefficient calculé de diffusion [ADC] visible sur la cartographie ADC). Une angio-IRM en complément permet de visualiser de façon directe une éventuelle thrombose artérielle d’une artère vertébrale ou du tronc basilaire. Une hypoplasie vertébrale homolatérale mise en évidence par angio-IRM chez ces patients pourrait être un facteur de risque ischémique surajouté d’accident vasculaire d’une PICA expliquant les vertiges d’origine centrale. Après un traumatisme cervical même minime, les vertiges peuvent faire suspecter une dissection d’une artère vertébrale : l’hématome frais sera bien visualisé par une séquence T1 sans injection avec saturation de graisse sur la base du crâne et la partie supérieure du cou. Il se présente sous la forme d’un croissant périvasculaire en hypersignal dans cette séquence. Les séquences FLAIR et la séquence de Diffusion permettent d’étudier le retentissement sur le parenchyme de la fosse postérieure de cette dissection qui sera confirmée par l’angio-IRM injectée. La sclérose en plaques La séquence FLAIR ou T2 réalisée sur l’encéphale permet de visualiser le parenchyme sustentoriel pour poser le diagnostic de SEP (critères IRM de Barkoff) et aussi d’analyser le tronc cérébral à la recherche d’une lésion active (rehaussement périphérique en T1 injecté) du tronc cérébral (figure 2). Les pathologies tumorales de la fosse postérieure Toutes les pathologies tumorales de la fosse postérieure peuvent se révéler par des vertiges : métastases, lymphomes médulloblastomes, etc. (figure 3). Les malformations de la charnière cervico-occipitale (Chiarri 1) Elles peuvent être révélées par des vertiges ; les coupes sagittales pratiquées systématiquement dans cette pathologie en T1 ou en T2 objectivent la ptose des amygdales cérébelleuses dans le foramen magnum recherchant l’existence d’une syringomyélie associée (figure 4). Figure 2. Vertiges chez une patiente aux antécédents de SEP. Séquence T2 coronale : hypersignaux de la substance blanche périventriculaire sus-tentorielle en rapport avec des lésions évoluées de SEP. Hypersignal du tronc cérébral gauche expliquant les vertiges. Figure 3. Symptômes évoquant une névrite vestibulaire droite chez une patiente aux antécédents de cancer du sein opéré un an auparavant. Séquence T1 injecté sur la fosse postérieure : masse du pédoncule cérébelleux moyen. Une autre lésion nodulaire sustentorielle (non montrée) : métastases. Figure 4. Vertiges itératifs chez une patiente de 26 ans. Séquence T1 sagittale. Ptose des amygdales cérébelleuses dans le foramen magnum. Malformation de Chiarri II. Imagerie des vertiges d’origine périphérique Pathologie de l’APC et du MAI L’imagerie des vertiges périphériques inclut toute la pathologie du nerf vestibulaire, de son émergence du tronc cérébral jusqu’à sa terminaison. Elle comporte l’étude systématique de l’angle ponto-cérébelleux (APC), du méat acoustique interne (MAI) et du labyrinthe. Figure 5. Vertiges et hypoacousie de perception gauche. Séquence axiale T1 injectée: lésion prenant le contraste homogène, bien limitée, située dans l’angle ponto-cérébelleux gauche étendue au MAI homolatéral, entraînant un élargissement du porus, s’étendant jusqu’au fond du MAI. Schwannome vestibulaire stade II. Figure 6. Séquence axiale T1 injectée. Lésion prenant le contraste en périphérie, hétérogène à contenu kystique avec présence de cloisons intralésionnelles, bien limitée, située dans l’angle ponto-cérébelleux gauche étendue au MAI homolatéral, entraînant un élargissement du porus, s’étendant jusqu’au fond du MAI. Schwannome vestibulaire stade III. Pathologie tumorale de l’angle ponto-cérébelleux et du méat acoustique interne Les mêmes lésions peuvent se retrouver dans l’angle pontocérébelleux et le méat acoustique interne. Le schwannome vestibulaire est la lésion tumorale la plus fréquente de l’angle pontocérébelleux et du méat acoustique interne (figures 5 et 6). Classiquement révélés par la triade surdité-vertiges-acouphènes, les vertiges peuvent présenter leur seule traduction clinique. Le schwannome vestibulaire se présente sous la forme d’une masse du méat acoustique interne et/ou de l’angle pontocérébelleux en iso signal T1, en signal variable en T2 ou en FLAIR, prenant le contraste après injection de façon homogène ou hétérogène (aspect d’autant plus fréquent que la lésion est volumineuse, possibilité de kystes intra- ou paratumoraux). Ses bords sont nets. Il refoule de façon harmonieuse les parois du méat acoustique interne. Il peut exister une petite réaction méningée à son contact sans prise de contraste vraie. Outre le diagnostic et la classification en stade (I à IV en fonction de la taille de la lésion), l’IRM doit dans tous les cas rechercher le retentissement de la lésion sur les structures centrales : effet de masse sur l’angle ponto-cérébelleux, retentissement tumoral sur le système ventriculaire sous- et sus-tentoriel. Toutes les lésions tumorales de l’angle ponto-cérébelleux et du méat acoustique interne ne sont pas des schwannomes vestibulaires. Pathologie non tumorale de l’APC et du MAI : conflits vasculo-nerveux Les conflits vasculo-nerveux sont à l’origine de pathologies avérées, comme la névralgie vasculaire de la face pour le V et l’hémispasme facial pour le VII. Les conséquences de l’atteinte du VIII dans le cadre de ces conflits sont plus controversées. Les vertiges peuvent entrer dans le cadre de ces conflits. Une boucle vasculaire est considérée comme pathogène quand une artère (différenciée d’une veine par son trajet et par l’angio- IRM TOF) croise le VIII au niveau de sa REZ (zone de faiblesse jonctionnelle entre le nerf myélinisé et non myélinisé) située à environ 1 cm de son émergence de l’APC. Le conflit artère-nerf, pour être considéré comme pathologique, doit se faire de façon orthogonale, et sera d’autant plus significatif que le trajet du nerf est refoulé par l’artère. Figure 7. Patient de 60 ans. Vertiges anciens et invalidants. Séquence EG T2 coupes fines axiales reconstruite dans l’axe des nerfs auditifs et vestibulaires accolés dans l’APC. Artère vertébrale déviant vers l’arrière le nerf vestibulaire dans l’angle à distance de son émergence du tronc cérébral faisant suspecter le diagnostic de conflit vasculo nerveux. Le diagnostic de vertiges en rapport avec un conflit vasculo-nerveux ne peut être retenu que lorsque les critères morphologiques et cliniques sont réunis. La présence d’anomalies aux PEA et aux épreuves vestibulaires est alors un argument pour évoquer le lien entre les symptômes et le conflit identifié à l’imagerie (figure 7). Pathologie du labyrinthe Toutes les atteintes du labyrinthe peuvent entraîner des vertiges qui sont non spécifiques. Pathologie tumorale Le schwannome intralabyrinthique peut entraîner des vertiges sans perte auditive s’il est situé dans le labyrinthe postérieur sans atteinte cochléaire, caractérisé par un hyposignal localisé en séquence T2 volumique et une prise de contraste de la région en hyposignal T2 sur la séquence T1 injectée. Figure 8. Séquence T1 injectée coronale. Prise de contraste intense du vestibule et des canaux semi-circulaires latéral et antérieur. La séquence T2 volumique (non présentée) montre une absence complète de signal à ce niveau. Schwannome intra-vestibulaire. Il peut occuper tout le labyrinthe antérieur et/ou postérieur, ou être millimétrique, localisé dans le labyrinthe postérieur. Une étude systématique de l’ensemble des séquences T1 et T2, ainsi que la réalisation de reconstructions volumiques ou en MIP, permet d’affiner les diagnostics, de localiser et de mesurer les lésions avec précision (figure 8). Pathologie inflammatoire Elle peut être d’origine infectieuse, virale ou auto-immune. Les vertiges peuvent être isolés et révélateurs, au centre du tableau clinique. L’IRM s’efforcera de visualiser des signes pouvant être extrêmement discrets : légère modification de l’hypersignal normal des liquides labyrinthique en T2 par rapport au côté opposé, prise de contraste labyrinthique pouvant être modérée, à rechercher en resserrant les fenêtres d’analyse. Pathologie traumatique En cas de fracture du rocher, les vertiges sont souvent associés aux autres signes d’atteinte neurosensorielle : surdité et acouphènes. Le scanner permet de localiser un trait de fracture translabyrinthique et d’établir le bilan des lésions associées. Le pneumolabyrinthe, visible sous forme d’une hypodensité aérique dans le labyrinthe, signe le diagnostic de fistule labyrinthique aiguë. L’hémorragie intralabyrinthique peut être la cause des vertiges, facilement mise en évidence en IRM devant un hypersignal en T1 Des traumatismes ossiculaires directs (corps étrangers intraauriculaires), voire des barotraumatismes, peuvent entraîner des fistules périlymphatiques dont le signe d’appel principal peut être le vertige plus ou moins associé à une surdité fluctuante. L’interrogatoire à la recherche d’un épisode initial est fondamental. Le pneumolabyrinthe est rarement présent. L’imagerie s’efforcera de rechercher de petits signes comme l’existence de microbulles dans les canaux semi-circulaires, d’une fracture de la platine de l’étrier, d’épanchement localisé et isolé dans les fenêtres ronde ou ovale. Malformations Les malformations peuvent se révéler par des vertiges à l’âge adulte. Dans ces cas, il s’agit le plus souvent d’anomalies mineures qui devront être recherché avec attention : malformation de la cochlée (absence du dernier tour), recherche de dilatation de l’aqueduc vestibulaire, dilatation ou aspect vésiculaire des canaux semi-circulaires (CSC). L’IRM a sa place dans l’exploration des malformations d’oreille interne. Prescrite en première intention dans les vertiges, elle doit être capable de dépister les petites malformations du labyrinthe. Les reconstructions volumiques aident à l’analyse en 3D du labyrinthe antérieur et postérieur (figure 9). Figure 9. Patient de 32 ans, cophose gauche depuis l’enfance non étiquetée. Vertiges d’apparition récente. A : Scanner axial du rocher gauche montrant une dilatation de l’aqueduc vestibulaire et un aspect élargi du vestibule et de la partie proximale des branches du canal semi-circulaire latéral. B : Les reconstructions volumiques confirment les anomalies sus-citées et aident au diagnostic d’anomalie associée de la cochlée (possibilité d’étude en 3D et comparaison avec le côté sain). Syndrome de Mondini. La déhiscence du canal semicirculaire antérieur peut se manifester cliniquement par des vertiges à l’effort ou lors d’exposition à des sons intenses (phénomène de Tullio). Le scanner pose le diagnostic de ces déhiscences en montrant d’absence de couverture de la partie supérieure du CSC antérieur et en permettant de la mesurer. Les CSC postérieurs peuvent également être déhiscents. Pathologie tumorale de voisinage Toutes les tumeurs ou pseudotumeurs du rocher (cholestéatomes, chémodectomes, métastases, tumeurs du sac endolymphatique, etc.) peuvent se révéler par des vertiges. Figure 10. Vertiges 24 heures après chirurgie d’otospongiose. Coupe scanner coronale. Pneumolabyrinthe visible sous forme d’une bulle d’air intralabyrinthique. L’IRM et le scanner établissent le diagnostic et réalisent le bilan préopératoire de ces lésions. Vertiges postopératoires de la chirurgie otologique Ils peuvent survenir de façon immédiate au décours de l’intervention ou, dans un deuxième temps, à distance de celle-ci. Au décours d’une intervention sur l’oreille moyenne, la survenue de vertiges doit faire suspecter le diagnostic de fistule avec recherche de pneumolabyrinthe au scanner. Ces pneumolabyrinthes peuvent être transitoires (figure 10). Le scanner s’efforcera de diagnostiquer les protrusions intravestibulaires des prothèses (théoriquement la prothèse ne doit pas dépasser la membrane de la fenêtre ovale de plus d’un millimètre). Les reconstructions dans l’axe des prothèses sont indispensables à l’étude de ces cas. En cas de négativité du scanner, une IRM permet de diagnostiquer une labyrinthite une hémorragie intralabyrinthique, un granulome intralabyrinthique.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :