Publié le 09 nov 2008Lecture 13 min
Reconnaître et traiter une névralgie du trijumeau
P. GIRAUD*, G. DEMARQUAY** *NHRA, Consultation Migraine et céphalées, Annecy, **Service Neurologie, Hôpital Croix-Rousse, Lyon
La névralgie du trijumeau (NT) correspond à la plus fréquente des névralgies touchant les nerfs de la face. Sa prévalence dans la population générale est évaluée entre 4 et 13 cas pour 100 000 habitants par an1. Même s’il s’agit d’une pathologie rare, elle se distingue par des critères diagnostiques précis rendant son diagnostic le plus souvent aisé. Le traitement est, dans un premier temps, médicamenteux, basé essentiellement sur les antiépileptiques. Dans ce travail, nous nous proposons de faire un point sur les éléments actuels du diagnostic et de la prise en charge de la NT.
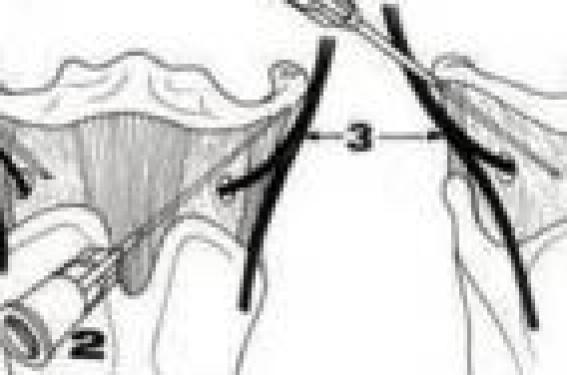
La névralgie du trijumeau en pratique clinique : diagnostic La névralgie du trijumeau (NT) est un diagnostic qui demeure clinique, ce qui explique l’importance du temps passé avec le patient pour son interrogatoire et l’examen physique. L’objectif de la première consultation est de porter le diagnostic de NT, de rechercher des arguments étiologiques (NT essentielle ou secondaire), de proposer si besoin des examens complémentaires et de mettre en route un traitement à visée antalgique. La névralgie essentielle du trijumeau Le diagnostic de la névralgie faciale essentielle (code 13.1.1 de l’IHS) repose principalement sur les données de l’interrogatoire, qui constitue un temps primordial de la consultation (tableau 1). La NT a la particularité d’être une douleur de type neuropathique, intense, affectant un ou plusieurs territoires du nerf trijumeau. Il faut souligner que celle-ci affecte le plus souvent des femmes audelà de l’âge de 50 ans et, majoritairement, au-delà de 70 ans (1,2). Tableau 1. Critères de diagnostic de la névralgie facile essentielle d’après l’IHS. A- Présence d’accès paroxystiques de douleur durant une fraction de seconde à 2 minutes, touchant une ou plusieurs branches du trijumeau et suivant les critères B et C. B- La douleur a au moins l’une des caractéristiques suivantes : • intense, paroxystique, superficielle ou à type de décharge électrique ; • déclenchée par une zone gâchette ou un facteur déclenchant. C- Les accès douloureux sont stéréotypés pour un individu. D- Il n’y a pas d’anomalie à l’examen neurologique. E- La maladie n’est pas due à une autre affection. Il s’agit d’une pathologie exceptionnelle avant l’âge de 40 ans. La physiopathologie est encore mal connue, mais implique classiquement un conflit vasculo-nerveux. Le type de douleur est très évocateur. La douleur est décrite comme une sensation de décharge électrique, d’éclair ou de broiement. Les crises sont brèves et se manifestent par des accès durant quelques secondes groupés en salves de une à deux minutes. Aucun horaire n’en explique leur survenue. Une période réfractaire sépare parfois les accès qui se répètent plusieurs fois par jour. Il existe au début de la maladie des phases de rémissions spontanées. L’intensité de la douleur est extrême, violente et paroxystique. L’intensité est telle que pendant les accès douloureux, les patients se figent avec une possible crispation du visage expliquant l’ancienne appellation du « tic douloureux de Trousseau ». La localisation de la douleur est limitée aux territoires du nerf trijumeau. Les crises sont stéréotypées, reproductibles, de localisation fixe. La douleur est, dans l’immense majorité des cas, unilatérale et atteint les territoires V2 et/ou V3. Cette topographie explique l’orientation fréquente des patients en milieu stomatologique ou bucco-dentaire. Une atteinte du territoire V1 doit faire suspecter une forme symptomatique (tableau 2). Tableau 2. Les « drapeaux rouges » de la NT, devant faire considérer une forme symptomatique. • Sujet jeune • Fond douloureux permanent, absence de rémission spontanée • Douleur à type de brûlure, de dysesthésies • Douleur localisée de la branche ophtalmique et/ou au niveau de plusieurs territoires • Absence de déclenchement par une zone trigger • Anomalie à l’examen neurologique • Inefficacité des antiépileptiques • Anomalie à l’IRM (en dehors d’un conflit vasculo-nerveux) • En ce qui concerne les circonstances de déclenchement des crises, les crises surviennent spontanément ou après stimulation d’une zone gâchette localisée au niveau de l’aile du nez, des lèvres, des gencives. Les accès douloureux sont alors déclenchés par différents types de stimulation comme le simple contact, le froid, le vent ou différents actes de la vie quotidienne comme le fait de parler, de mastiquer, de se laver le visage ou de se brosser les dents. Le risque est alors une dénutrition, avec une perte de poids parfois massive. L’examen neurologique est strictement normal chez les patients souffrant de NT essentielle. L’examen neurologique est strictement normal chez les patients souffrant de NT essentielle (1,2). Il n’y a pas notamment d’anesthésie cornéenne ou cutanéo- muqueuse faciale ou endobuccale. Il n’est pas noté de modification du réflexe cornéen et aucune paralysie masticatrice n’est retrouvée (branche motrice du V). Enfin, il faut rappeler qu’au cours des formes « vieillies » de NT, il est classique de rapporter la présence d’un fond douloureux plus ou moins continu, parfois d’une hypoesthésie ou une extension de la douleur à plusieurs territoires du nerf trijumeau (1). Les données de l’interrogatoire et de l’examen clinique ont pour but d’éliminer les principaux diagnostics différentiels de la NT « essentielle », à savoir les névralgies symptomatiques, les autres névralgies crâniennes (nerf glosso-pharyngien, nerf laryngé supérieur, nerf intermédiaire de Wrisberg), l’artérite temporale de Horton (de principe du fait du terrain), les autres douleurs de la face « neurologiques », telles que l’algie vasculaire de la face et les autres douleurs trigémino-dysautonomiques et bien sûr les douleurs de la face non neurologiques (ORL, ophtalmologique, stomatologiques, musculo-articulaires…). Les neuropathies trigéminales symptomatiques Elles représentent selon les séries 10 à 15 % des NT. Plusieurs caractéristiques sémiologiques et cliniques opposent les formes symptomatiques (code 13.1.2) des NF essentielles : • le terrain : sujets souvent plus jeunes ; • le type de douleur : brûlure, dysesthésies ; • la durée des crises : fond douloureux permanent ; • la localisation de la douleur : atteinte possible de plusieurs territoires, de la branche ophtalmique ; • l’examen neurologique peut être anormal, avec des signes déficitaires dans le territoire du V (examen sensitif, réflexe cornéen). Les étiologies des NF symptomatiques sont nombreuses. On distingue schématiquement (4,10) : • les lésions bulbo-protubérantielles : lésion ischémique au cours du syndrome de Wallenberg, plaques de SEP, malformation de type syringomyélie… ; • les lésions expansives au niveau de l’angle ponto-cérebelleux du rocher, du sinus caverneux, du ganglion de Gasser. Il s’agit de lésions tumorales, voire infectieuses ; • les atteintes traumatiques (traumatisme crânien, postchirurgie), les complications post-radiques ; • les neuropathies infectieuses : névralgie postzostérienne ; • les neuropathies survenant au cours de connectivites : PAN, Wegener, LEAD, Goujerot-Sjögren… Des examens complémentaires sont-ils nécessaires ? À ce jour, il n’existe pas de consensus établi portant sur les examens nécessaires et à pratiquer dans le cadre de la NT, notamment essentielle (1,2). Dans le cadre de la NT essentielle, le but des examens complémentaires est de mettre en évidence un conflit vasculo-nerveux. Il aide également à éliminer en cas de doute une autre étiologie de type tumorale ou inflammatoire, notamment. Ils sont bien sûr indispensables en cas de suspicion de forme symptomatique. L’IRM cérébrale avec séquences d’angio-IRM artérielle est l’examen de choix (4) en première intention. L’IRM est réalisée avec des séquences T2, T1 pondérées avec gadolinium et saturation de graisse. L’angio-IRM avec gadolinium cherche à objectiver un conflit vasculo-nerveux entre une branche artérielle de la circulation postérieure et la zone d'émergence radiculaire ou « Root Entry Zone » du trijumeau. Le but des examens complémentaires est de mettre en évidence un conflit vasculonerveux. La séquence d'ARM artérielle utilisée est de type TOF, et l'acquisition pratiquée habituellement se fait dans le plan axial avec des reconstructions multiplanaires dans des plans parallèles et perpendiculaires aux nerfs. L’association de séquences IRM 3D CISS sur la fosse cérébrale postérieure et d’angiographie IRM avec reconstruction multiplanaire semble la plus à même de mettre en évidence un conflit vasculo-nerveux (4,5). La sensibilité de l’IRM pour détecter des conflits est élevée, estimée à 90 %, même si l’absence de visualisation d’anomalie reste possible, notamment en cas de compression par des petits vaisseaux ou de compression distale du nerf. Les autres examens sont réalisés en cas de doute sur une forme symptomatique et sont guidés par l’interrogatoire et l’examen clinique. Ils comprennent alors selon le contexte : le bilan biologique à visée inflammatoire ou infectueux, la ponction lombaire, éventuellement la biopsie des glandes salivaires. La prise en charge au quotidien Le traitement est d’abord médicamenteux, dominé par les antiépileptiques. Il est bien sûr également symptomatique en cas de NT secondaire. Si nécessaire, une prise en charge chirurgicale peut-être proposée. Le traitement médicamenteux En 2006, l’European Federation of Neurological Societies (EFNS) a proposé des recommandations pour l’usage des traitements médicamenteux au cours de la NT (6). Plusieurs classes thérapeutiques sont efficaces, mais les antiépileptiques présentent le plus haut niveau de preuves et d’essais. La carbamazépine avec des doses de 600-2 400 mg/j est le traitement le plus classique et qui présente un niveau de preuve élevé : 70 % des patients répondraient au traitement, 10 % seraient réfractaires et 20 % auraient une réponse partielle. Un épuisement de l’efficacité est classique dans un délai variable selon les cas. Il est proposé une répartition dans la journée du traitement avec l’utilisation de formes à libération rapide avant les repas. Les formes à libération prolongée sont souvent gardées pour la nuit. Sa tolérance parfois mé-diocre (5 à 10 % d’arrêt du fait d’effets indésirables) peut lui faire préférer l’oxcarbazépine (dose variant de 600-1 800 mg/j), même si le nombre d’études démontrant son action est plus limité. Ces deux traitements doivent être débutés progressivement, avec une ascension de dose prudente mais rapide. En cas d’échec, d’intolérance ou d’inefficacité, d’autres antiépileptiques peuvent être utilisés, même si ces molécules ont un niveau de preuve d’efficacité plus faible et n’ont pas d’AMM. La lamotrigine, la phénytoïne, le valproate de sodium, le clonazépam, la gabapentine, le topiramate ou la prégaline sont autant d’alternatives. Aucune recommandation n’est disponible pour choisir lequel employer après un échec à la carbamazépine, aussi le choix est souvent affaire d’expérience et du ratio bénéfice/risque. En dehors des antiépileptiques, le baclofène n’a fait l’objet que d’essais cliniques limités, avec des effectifs réduits pour des doses quotidiennes variant de 60 à 80 mg/j. Il a démontré un intérêt dans la réduction du nombre de crises, mais son action sur l’intensité des accès douloureux n’est pas connue. Son utilisation hors AMM est possible, mais il n’est pas recommandé par le consensus de l’EFNS. Les antiépileptiques présentent le plus haut niveau de preuves et d’essais. Dès lors sur la base des études actuellement disponibles, le traitement de premier choix reste la carbamazépine ou l’oxcarbazépine, avec, en cas d’échec, le recours à d’autres drogues, dont aucune ne peut d’emblée être recommandée en l’absence d’étude bien conduite ou d’AMM disponible. Le traitement neurochirurgical Le traitement neurochirurgical est le traitement de relais en cas d’échec ou d’échappement du traitement médicamenteux. Il comporte deux techniques principales soit par abord direct, soit par des techniques percutanées. Pour chacune de ces méthodes, existent des avantages et des inconvénients et le choix de l’une ou l’autre est guidé par l’âge, la préférence du patient et du praticien (1,2). La méthode actuelle de référence est la décompression microvasculaire par abord microchirurgicale directe de la fosse cérébrale postérieure et vise à lever le conflit vasculonerveux. La technique fait appel à une voie d’accès chirurgical direct avec décompression microvasculaire selon la méthode de Jannetta datant de 1967, puis particulièrement développée par Sindou et coll. (1990). La recherche et la découverte du conflit vasculonerveux entre la racine du V et une boucle vasculaire est à la base de cette technique, ce qui justifie une imagerie IRM cérébrale de qualité. À présent bien codifiée, la chirurgie aborde le trijumeau au niveau de sa zone d’émergence du V en regard de la face antérolatérale du tronc cérébral et interpose entre le nerf et le vaisseau venant à son contact, un fragment fin de dacron ou de téflon qui assure une protection du nerf. Le taux de réussite est proche de 80 à 90 % selon les séries et les opérateurs (1,2,7). Les taux de récidive moyens sont de 5-8 % et les complications sont rares, essentiellement liées à la chirurgie de la fosse postérieure et la réanimation qu’elle exige. Ce traitement laisse la possibilité en cas d’échec ou de récidive d’utiliser les traitements percutanés, potentiellement plus délabrants sur le plan fonctionnel. Les techniques percutanées La radiochirurgie par gammaknife est une technique thérapeutique plus récente, même si les premiers essais datent de 1951. Cette technique à l’avantage évident de ne pas nécessiter d’anesthésie générale et d’avoir une « agressivité limitée », notamment en cas de comorbidité sévère ou d’âge avancé. Toutefois, ses limites son connues : résultat différé d’au moins un mois en moyenne, risque potentiel de complication tardive lié au rayonnement et un faible nombre de matériel disponible sur le territoire. Les résultats de la radiochirurgie dans cette indication seraient évalués selon les séries et les équipes : 80-85 % de bons résultats à 12 mois, avec fléchissement de ces chiffres avec le temps (8). Cette technique fait partie des alternatives modernes possibles. Parmi les autres techniques de traitements non médicamenteux de la NT, la thermocoagulation reste l’une des plus régulièrement employées (2). Son principe est fondé sur la création d’une lésion thermique des fibres du trijumeau au niveau du ganglion de Gasser ou de la portion rétrogassérienne de la racine. La méthode est peu agressive et est possible en théorie quel que soit l’âge du candidat et ses comorbidités. Le geste est techniquement réputé simple, rapide et ne présente que peu de risque durant la phase opératoire. Les résultats sont variables mais immédiats. Il existe un risque de récidive variable mais augmentant avec le temps, pouvant nécessiter une nouvelle intervention9. Les risques principaux sont constitués par la possibilité d’anesthésie douloureuse dans le territoire lésé, d’anesthésie cornéenne ou de dysesthésies. La compression percutanée par ballonnet est une autre alternative intéressante, surtout lors de NT intéressant la branche ophtalmique du fait de complications douloureuses. Le risque de récidive serait toutefois supérieur (7,5,10). Parmi les techniques de traitements non médicamenteux de la NT, la thermocoagulation reste l’une des plus régulièrement employées. Enfin, il reste d’autres techniques dont l’usage peut avoir un intérêt particulier, mais dont la pratique est moins répandue. L’injection de glycérol au niveau du ganglion de Gasser est une technique ancienne surtout utilisée chez le sujet âgé et en cas d’atteinte de la branche ophtalmique. La stimulation transcrânienne magnétique semble apporter de bons résultats, mais son efficacité reste à montrer dans cette pathologie.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :