Publié le 06 fév 2008Lecture 16 min
Suivi de l’enfant épileptique non pharmacorésistant
S. AUVIN Centre hospitalier régional universitaire de Lille
Les épilepsies à l’âge pédiatrique présentent des caractéristiques particulières du fait de la maturation cérébrale. Actuellement, 70 à 80 % des patients traités sont libres de crises épileptiques avec une bonne tolérance du ou des traitements. Nous n’aborderons pas ici le suivi des enfants présentant une épilepsie pharmacorésistante nécessitant un suivi et une prise en charge spécialisée.
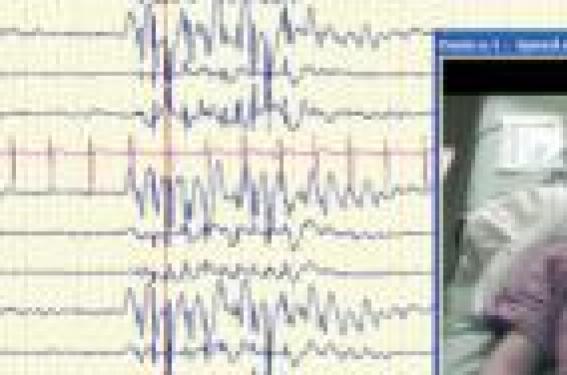
L' épilepsie est une affection fréquente puisqu’elle touche 1 % de la population générale. Le diagnostic repose sur une démarche syndromique basée sur la classification internationale des syndromes épileptiques (1). Les traitements ont pour objectif de supprimer les symptômes mais ne permettent pas de guérir de l’épilepsie à proprement parler. Le traitement est guidé par l’efficacité et la tolérance. Chez les patients avec une épilepsie contrôlée par le traitement, un arrêt de ce traitement peut se discuter après plusieurs années de contrôle. À peu près la moitié de ceux-ci ont une bonne chance de ne pas récidiver. Pendant cette période, une surveillance clinique est fondamentale. Principes et surveillance du traitement : efficacité et tolérance L’objectif d’un traitement antiépileptique est d’avoir un rapport optimal efficacité-tolérance. Nous ne détaillerons pas ici le choix de la molécule antiépileptique de première intention. Toutes les épilepsies ne nécessitent pas un traitement. Certains antiépileptiques peuvent aggraver une épilepsie… La surveillance d’un traitement antiépileptique est basée essentiellement sur la clinique. On évaluera successivement l’efficacité, la tolérance et la compliance du traitement. Efficacité. Concernant l’efficacité, il faut rechercher le ou les types de crises épileptiques qui sont présents. Lorsque les crises sont rares ou, au contraire, très fréquentes, il est parfois difficile d’avoir une évaluation correcte de leur fréquence. Un calendrier des crises peut être tenu par le patient et sa famille. Il faut savoir que les symptômes (fréquence et intensité) des crises peuvent être modifiés après la mise en route ou les modifications du traitement. Une modification de l’efficacité des traitements alors que le patient ne présentait pas de crise doit faire rechercher à l’anamnèse la substitution de la molécule par un générique. En effet, les génériques semblent, en épileptologie, impliqués dans une possible récurrence de crises épileptiques (2,3). Il y aurait actuellement quelques doutes sur l’efficacité de certains génériques. Tolérance. En ce qui concerne la tolérance du traitement, un minimum de connaissance des médicaments antiépileptiques est nécessaire. Ainsi, un interrogatoire ciblé permet de faire le tour des éventuels effets secondaires. La tolérance s’apprécie également par la qualité de vie que le traitement permet. Une grande majorité des enfants avec une épilepsie ont des capacités intellectuelles normales. Il faut donc veiller à ne pas modifier leur capacité par le traitement. Observance. Pour finir, il faut aborder la question de la compliance au traitement. Le traitement antiépileptique a pour vocation d’être administré de façon prolongée (au minimum 2 ans sans crise épileptique). Lors du suivi, il faut donc interroger la famille et le patient sur la prise régulière du traitement. Il faut également s’informer sur les éventuels obstacles à la prise du traitement. Il est évident qu’une mauvaise tolérance thérapeutique est un facteur abaissant la compliance. Le schéma d’administration du traitement et le rapport à la maladie représentent également des facteurs importants, en particulier chez les grands enfants et chez les adolescents. C’est à l’occasion de cette discussion sur la tolérance et la compliance que le praticien peut rappeler le risque d’un sevrage brutal du traitement et des facteurs qui peuvent déclencher les crises épileptiques. Le manque de sommeil, le rythme de vie régulière et certains toxiques (alcool) sont classiquement évoqués… Les contrôles biologiques ne doivent pas être systématiques L’apparition de symptômes évocateurs d’effets secondaires peut conduire à réaliser un bilan biologique. Par contre, il n’y a pas d’indication à faire de suivi systématique de paramètres biologiques (hématologique, hépatique, etc.) sauf pour de rares antiépileptiques (ex : felbamate) qui sont en général du domaine de la spécialité. Concernant le dosage des antiépileptiques, il n’y a pas lieu de les doser systématiquement, que ce soit pour évaluer l’efficacité ou la tolérance (4). Il convient d’abord de rappeler que le taux sérique n’est en rien le reflet du taux cérébral. Le suivi du taux sérique n’est donc pas le reflet de l’efficacité du traitement. Seules les données cliniques permettent d’évaluer l’efficacité du traitement (récurrence de crises épileptiques ; fréquence, intensité et type de crises épileptiques). Concernant la tolérance, un certain nombre d’effets secondaires sont idiosyncrasiques (non liés à la dose). Seules les données cliniques permettent d’évaluer l’efficacité du traitement. Dans quelles situations demander un dosage médicamenteux ? Le dosage des antiépileptiques garde quelques indications. Un dosage médicamenteux peut être réalisé afin d’évaluer la compliance. En cas de polythérapie médicamenteuse, un dosage peut être fait en cas de persistance de crise afin d’éliminer une pseudo-pharmacorésistance. Enfin, on réalise ce dosage pour les antiépileptiques dont la pharmacocinétique n’est pas linéaire (ex : phénytoïne). Connaissance des syndromes épileptiques et information aux patients Il n’existe pas un type d’épilepsie mais des épilepsies. L’évolution est différente selon le diagnostic syndromique. La connaissance de ce syndrome permet d’informer la famille et le patient sur les risques évolutifs, les conséquences de la maladie et la réponse au traitement. Informer l’enfant et sa famille sur l’épilepsie L’enfant qui a une épilepsie, comme pour toute maladie chronique, a droit à une information personnalisée. Les conséquences psychosociales sont très fréquentes chez ces patients et les situations aboutissant à des discriminations sont loin d’être rares. Elles sont d’autant plus importantes chez le patient qui a une persistance des crises par rapport à celui qui est libre de crises. Les informations données aux parents doivent être reprises en s’adressant personnellement à l’enfant de façon la plus adaptée à son âge et à son niveau de compréhension. Il faut également avoir une écoute attentive de l’enfant lui permettant d’exprimer ce qu’il ressent et d’exprimer ses propres craintes qui sont souvent différentes de celles des parents. Quelle conduite tenir en cas de crise ? Deux types de risques sont liés à la survenue de crises épileptiques. Il s’agit, d’une part, du risque de blessure au cours de la crise et, d’autre part, de la survenue d’une crise épileptique prolongée avec un risque évolutif vers l’état de mal épileptique. La plupart des crises débutent et s’arrêtent spontanément. Une étude par enregistrement électro-encéphalographique a montré que la durée moyenne des crises partielles de l’enfant était de 97 secondes (5). Lorsque l’on étudie la durée spontanée de la première crise chez l’enfant, on observe une distribution bimodale : 76 % des enfants avaient une durée moyenne de crise de 3,6 minutes et 24 % avaient une durée moyenne de crise de 31 minutes (6). C’est ainsi que l’on retient qu’une crise d’une durée de plus de 5 minutes a très peu de chance de s’arrêter spontanément (7). Une crise d’une durée de plus de 5 minutes a très peu de chance de s’arrêter spontanément. Il convient de rappeler qu’il est impossible de stopper la crise. L’enfant ne peut pas « avaler sa langue ». Il est important de dire que l’on ne meurt pas d’une crise épileptique non compliquée. Il est conseillé : – mise en position latérale de sécurité (PLS), à l’écart de tout objet susceptible de blesser l’enfant pendant la crise, et plutôt au sol, afin d’éviter une chute ; – maintenir la liberté des voies aériennes supérieures, en dégageant la bouche (sans mettre les doigts ou un objet en bouche) et faciliter le drainage d’éventuelles sécrétions ou de vomissements, si l’enfant continue à convulser ou semble inconscient. Selon l’âge de l’enfant, la famille et l’existence d’un protocole d’accueil individualisé en milieu scolaire, l’administration de diazépam peut se faire. Ce sont les médecins qui débutent un traitement antiépileptique et/ou qui assurent le suivi qui doit évaluer si cette prescription est justifiée et/ou réalisable. Si la crise dure plus de 5 minutes, il faut réaliser une injection intrarectale de diazépam de 0,5 mg/kg avec une dose maximum de 10 mg. Dépistage des comorbidités Les comorbidités sont essentiel-lement représentées par des troubles cognitifs et/ou comportementaux. Il est évident que l’épilepsie à l’âge pédiatrique affecte un cerveau en cours de développement. On suppose que la répétition des crises épileptiques vient gêner le processus de maturation et peut engendrer des troubles cognitifs et/ou comportementaux. En pratique, l’aspect comportemental est souvent envisagé dans un second temps de la prise en charge thérapeutique, et notamment, quand les troubles deviennent évidents. La plupart des études montrent que les troubles du comportement sont souvent sous-diagnostiqués et donc non pris en charge. Cet élément est pourtant fondamental puisque le comportement de l’enfant est un élément déterminant dans ses relations avec le monde extérieur. Cette « interface » comportementale représente la pierre angulaire de la communication et des apprentissages. Les troubles du comportement sont souvent sous-diagnostiqués et donc non pris en charge. Les maladies chroniques entraînent de nombreux changements dans la vie de l’enfant et de sa famille. Elles sont notamment source d’angoisse pouvant influencer le comportement de l’enfant. Les études réalisées dans ce domaine montrent que les enfants épileptiques,comparativement aux enfants souffrant d’une autre maladie chronique, présentent plus fréquemment des troubles du comportement (8). Troubles du comportement. Le terme de troubles du comportement est souvent employé mais il s’agit en fait d’une notion imprécise qui regroupe un ensemble très hétérogène. Les différents types d’anomalies comportementales observées sont relativement bien identifiés : troubles psychotiques, troubles de l’attention, dépression, auto-induction des crises, pseudo-crises. Il existe également d’autres troubles souvent cités dans les revues mais n’ayant été l’objet que de peu d’études. Dans une étude épidémiologique anglaise (9), 16 % des enfants ayant une épilepsie « compliquée » présentaient des problèmes émotionnels, 24 % des troubles des conduites et d’opposition et 12 % des troubles attentionnels. Parmi les enfants ayant une épilepsie « non compliquée », les troubles émotionnels et les troubles des conduites et d’opposition étaient rapportés dans 17 % des cas. À titre indi-catif, la prévalence des troubles émotionnels, des troubles des conduites et d’opposition et des troubles attentionnels est, dans la population pédiatrique, respectivement de 4 %, 5 % et 2 %. Le développement psychomoteur. Le médecin qui assure le suivi doit également évaluer le développement psychomoteur et les apprentissages scolaires. C’est par l’interrogatoire et l’examen clinique que ces éléments doivent être dépistés. En cas de doute, une évaluation psychométrique peut être demandée. Un avis neuropédiatrique peut être nécessaire afin d’évaluer la cause et d’envisager la meilleure stratégie de prise en charge. Il faut rappeler qu’une grande majorité des patients épileptiques n’ont pas de problème d’apprentissage. Recommandations pour la vie quotidienne L'enfant épileptique doit autant que possible mener une vie normale. Interdire, par sécurité, à tout élève épileptique la cantine, les activités sportives, les ateliers ou laboratoires, n'est pas justifié. L'exclusion de l'élève de son groupe et la surprotection sont toujours nuisibles à long terme, générateurs de troubles du comportement et de difficultés d'insertion sociale. La pratique sportive. Elle est conseillée, mais bien entendu des précautions sont nécessaires dans certaines situations à risque : – la natation est possible, il faut conseiller une surveillance attentive en informant le maître nageur ou un accompagnateur pour secourir l'enfant si nécessaire ; – les sports en hauteur : grimper de corde, agrès sont souvent déconseillés par les médecins ou les parents si l'élève a des crises très fréquentes et imprévisibles (cependant, l'expérience montre que les crises se produisent rarement pendant ce type d'activité). Le type et la fréquence des crises peuvent aider à déterminer le risque de se blesser (10). On mettra toujours en balance le risque de chute et celui que comporte l'exclusion de l'élèved'une activi-té de sa classe. Une évaluation individuelle est nécessaire. Les voyages. Les voyages scolaires ou les séjours de vacances sont bénéfiques aux enfants épileptiques comme à tout enfant. Il faut toutefois informer le médecin ou l'infirmière responsable de l’activité, ou l'enseignant qui accompagne sa classe, pour que le traitement soit bien suivi. En cas de voyage à l'étranger, il faut emporter la quantité de médicaments suffisante et un certificat médical pour éviter tout ennui à la douane. Place de l’EEG Un EEG est nécessaire au moment du diagnostic. Nous discutons, dans le paragraphe suivant, l’intérêt de l’EEG avant l’arrêt de traitement. Concernant le suivi, il n’y a pas lieu de faire réaliser un EEG si la situation clinique est stable et qu’il n’y a pas de crise. Un EEG sera à réaliser en cas de modification récente de la symptomatologie et en particulier si un ou des nouveaux types de crises sont suspectés. Un certain nombre d’éléments sont à connaître sur l’enregistrement électro-encéphalographique. L’EEG chez l’enfant présente des caractéristiques en fonction de l’âge qui doivent être interprétées à juste titre. Seul l’enregistrement d’une crise permet d’affirmer l’origine épileptique de la crise par la corrélation entre les phénomènes cliniques observés et la modification du tracé EEG. En pratique, l’EEG est réalisé le plus souvent en période intercritique. À l’idéal, on veillera à avoir un tracé de 1 heure avec un état de veille et de sommeil, une épreuve d’hyperpnée et une stimulation lumineuse intermittente (SLI). Le sommeil, l’hyperpnée et la SLI ont pour objectif de sensibiliser le tracé pour rechercher des graphoéléments critiques. L’utilisation d’un enregistrement vidéo-EEG permet d’étudier la corrélation entre un événement clinique et une anomalie électro-encéphalographique (figure 1). Figure 1. Enregistrement vidéo-EEG chez un patient présentant des ruptures de contacts et des sursauts. La corrélation entre la clinique et l’EEG peut aider au diagnostic. Il s’agissait ici d’une épilepsie absence-myoclonique. La découverte d’anomalies à l’EEG sans manifestation clinique ne permet pas de poser un diagnostic d’épilepsie. Des pointes ou pointes ondes focalisées ou généralisées peuvent être observées chez des enfants non épileptiques (11) (figure 2). Figure 2. Électro-encéphalogramme en montage longitudinal montrant des pointes ondes généralisées chez un enfant non épileptique. Enfin, un électro-encéphalogramme normal à la suite d’une crise épileptique ne doit pas faire conclure à l’absence de crise épileptique. La découverte d’anomalies à l’EEG sans manifestation clinique ne permet pas de poser un diagnostic d’épilepsie. Chez des enfants ayant fait peu de crises et sous traitement, l’apparition d’une agnosie verbale ou d’une dégradation cognitive doit faire suspecter un syndrome de Landau-Kleffner ou un syndrome des pointes ondes continues du sommeil (encadré). Le syndrome des pointes ondes continues du sommeil (POCS) Ce syndrome épileptique, lié à l’âge (3 à 8 ans) et apparaissant chez des enfants antérieurement normaux, se manifeste par de rares crises épileptiques associées à des modifications électroencéphalographiques caractéristiques du tracé intercritique durant le sommeil. Le maître symptôme est la survenue de détérioration des fonctions cognitives associées très souvent à des troubles du comportement. Le déficit cognitif touche préférentiellement le langage. Au cours de ce syndrome, il existe pendant le sommeil lent des pointes ondes généralisées et continues occupant au moins 80 % du temps de sommeil sans phénomène moteur convulsif associé. Seul le contrôle de ces éléments intercritiques permet d’espérer une amélioration des troubles cognitivo-comportementaux. Les troubles du comportement observés sont en général des troubles de l’attention avec hyperkinésie. Ce syndrome des POCS fait naturellement poser la question du rôle des anomalies EEG intercritiques dans la survenue des troubles du comportement chez l’enfant épileptique. Dans le syndrome des POCS, le contrôle des éléments intercritiques permet d’espérer une amélioration des troubles cognitivo-comportementaux. Dans ce cas, un enregistrement pendant le sommeil et un avis spécialisé sont fondamentaux. Arrêt du traitement antiépileptique L’arrêt de traitement antiépileptique doit se faire par le médecin qui l’a initié ou en concertation avec lui. Il ne peut être envisagé qu’après 2 ans sans crise au moins (12). Un EEG devra être réalisé avant l’arrêt du traitement. La plupart des études sur l’arrêt de traitement ont montré que des anomalies EEG avant l’arrêt étaient en relation avec un risque plus important de récidive. Des anomalies EEG avant l’arrêt du traitement sont en relation avec un risque plus important de récidives. Une explication adaptée doit être donnée à chaque patient et sa famille. Certains syndromes ont une proportion importante de pharmacodépendance, il ne faudra pas alors garantir le succès de la tentative d’arrêt de traitement. L’arrêt de traitement n’est pas une urgence. Une concertation entre le médecin, le patient et sa famille est nécessaire pour définir les modalités d’arrêt et surtout le moment de l’arrêt du traitement. Une période de vacances peut être privilégiée afin d’éviter la survenue d’une crise épileptique à l’école qui pourrait modifier le regard des camarades de classe mais aussi entraîner une exclusion pour certaines activités comme les voyages scolaires ou la pratique de la natation… En pratique, on retiendra • Le médecin qui participe au suivi d’un enfant épileptique doit veiller à ce que le traitement soit correctement pris et bien toléré. • Il doit être attentif à l’apparition d’effets indésirables et d’interactions avec d’autres médicaments, et il doit prendre contact avec le spécialiste en cas d’aggravation de la situation clinique. • La détermination des taux plasmatiques des antiépileptiques ne doit pas être effectuée systématiquement, mais elle peut être utile, par exemple en cas de doute quant à l’observance du traitement. • Il est important de répondre aux questions du patient et de sa famille. Cela permet une meilleur compliance. • Il faut répéter à chaque consultation la conduite à tenir en cas de crise, afin que celle-ci soit bien comprise en cas de survenue d’une crise épileptique.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :





