Publié le 09 jan 2008Lecture 14 min
Le gamma knife dans les tumeurs cérébrales
J. GUYOTAT, I. PELISSOU-GUYOTAT, Service de Neurochirurgie D, Hôpital neurologique et neurochirurgical P. Wertheimer, Bron
Technique de radiochirurgie, le gamma knife permet la délivrance d’une dose unique importante de photons sur une zone très circonscrite du cerveau, alliant ainsi puissance d’action et sécurité pour les tissus voisins. Ses indications se limitent aux lésions de petite taille, mais sa bonne tolérance et ses performances dans le traitement de certaines de ces tumeurs expliquent son utilisation croissante en neurochirurgie.
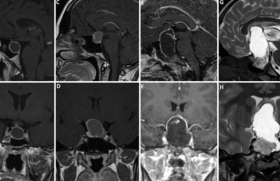
Le principe du gamma knife (GK) a été décrit par L. Leksell1 dès 1951 : il repose sur la délivrance, avec une précision stéréotaxique, d’une dose unique élevée de photons sur une lésion intracrânienne localisée. La première machine, au cobalt, date de 1968. Le nombre de sources utilisées a progressivement augmenté pour atteindre actuellement 201 sources. Les premières indications étaient celles de la neurochirurgie fonctionnelle et de lésions intracrâniennes de toute petite taille. En raison de la tolérance et de l’efficacité dans certaines indications, le nombre des traitements s’est accru de façon exponentielle puisque, pour le gamma knife, le nombre de patients traités dans le monde était de 500 par an en 1988 et de 21 520 par an en 1998. Techniques et principes : dose importante sur une petite zone Les techniques de radiochirurgie consistent en l’administration d’une dose importante de radiations sur une zone circonscrite et épargnant le tissu nerveux adjacent. Elles reposent sur des principes biologiques et physiques, les réponses biologiques du système nerveux central (SNC) à l’irradiation se produisant quel que soit le type de radiothérapie, conventionnelle ou monodose stéréotaxique, le principe de cette dernière étant donc de délivrer sur une zone extrêmement précise une monodose élevée, qui aura un effet destructeur sur la zone irradiée, sans qu’il y ait irradiation de la zone « hors champ ». Les réponses du SNC sont classées en aiguës (6-48 h), subaiguës (6-10 semaines) et tardives (5 mois-2 ans) (2). Lors de ce qu’il est convenu d’appeler une radiochirurgie, une monodose de l’ordre de 12 à 25 Gy est délivrée. - Le gamma knife utilise 201 sources de cobalt, émettrices de photons, disposées sur une sphère de 40,5 cm ; quatre casques alignent les rayons et les collimatent pour obtenir des cibles irradiées de diamètre variable, de 4 à 18 mm. Un ou plusieurs isocentres sont utilisés selon l’irrégularité ou non de la cible. - Le Linac développé par O. Betti en 19833 et ses dérivés techniques (Novalis® et Cyberknife®) utilisent des accélérateurs de particules (les électrons) permettant une distribution plus homogène de la dose, mais avec un volume périlésionnel irradié plus important. En ce qui concerne la précision, elle est de l’ordre du millimètre, quelle que soit la technique. Des principes physiques différents aboutissent à des machines différentes, mais dont les résultats thérapeutiques sont comparables. Des complications potentielles inhérentes à la technique Les complications sont inhérentes à la technique elle-même, si l’on exclut les erreurs techniques de centrage de la cible ou de dosage. Un œdème de la lésion elle-même peut survenir, entraînant une augmentation de l’effet de masse sur les structures adjacentes avec apparition ou majoration de déficits neurologiques ou d’une symptomatologie d’hypertension intracrânienne. Cette complication est en règle précoce, transitoire et accessible à un traitement anti-œdémateux classique. C’est en raison de ce risque que la radiochirurgie n’est pas indiquée dès que le volume ou le siège de la lésion exposent à une hypertension intracrânienne et/ou à un effet de masse sur des structures fonctionnelles. L’irradiation des zones périphériques à la lésion peut être à l’origine de réactions précoces et le plus souvent transitoires. Mais dans un certain nombre de cas, on peut assister à une radionécrose des tissus situés aux marges de la lésion, responsable de signes neurologiques en rapport avec la zone fonctionnelle touchée et la dose reçue, et parfois de séquelles. Cette radionécrose est une complication différée pouvant survenir dans les mois qui suivent l’irradiation. Le risque est corrélé à la dose totale délivrée et au volume irradié. Le taux de signes radiologiques traduisant des effets délétères de la radiochirurgie (œdème, augmentation de l’effet de masse, aspects évocateurs de radio nécrose) survenant dans les 3 à 18 mois après l’irradiation est inférieur à 30 % ; ces signes sont asymptomatiques dans 75 % des cas et le plus souvent régressifs. La survenue de complications très tardives au-delà de plusieurs années, qui en particulier fait souvent récuser l’utilisation de la radiothérapie chez les enfants, n’est pratiquement pas retrouvée pour la radiochirurgie. Parmi ces complications tardives, le risque de tumeurs radio-induites à long terme nécessite un temps d’observation long, entre 5 et 30 ans. Ce risque est estimé à moins de 1 ‰ (4). Indications : toujours des lésions de petite taille Les lésions accessibles à ce traitement doivent être de petite taille : au-delà d’un diamètre de 30 mm, il est admis que l’efficacité de la radiochirurgie devient moins bonne et que le risque de complications augmente. L’efficacité est toujours différée, ce qui élimine du champ des indications toutes les pathologies nécessitant une décompression rapide des structures nerveuses. Malgré ces limitations, le champ des indications s’est progressivement élargi et s’adresse à certains cas de tumeurs extrinsèques, de métastases et, de façon plus rare, à certaines tumeurs primitives du SNC. Tumeurs extrinsèques Neurinome du VIII Il s’agit d’une tumeur histologiquement bénigne développée aux dépens du nerf vestibulaire (VIII) et se développant donc dans l’angle ponto-cérébelleux au contact du nerf facial, des nerfs mixtes, du cervelet et des structures du tronc cérébral. Le but initial de l’utilisation de la radiochirurgie dans les neurinomes du VIII était la stabilisation tumorale. En 1983, G. Noren (5) a montré qu’elle obtenait 30 % de réduction du volume tumoral et 60 % de stabilisation. La radiochirurgie peut être discutée en première intention pour des neurinomes de moins de 2,5 cm, même si pour de plus grands diamètres de nombreuses équipes à travers le monde continuent à privilégier l’exérèse microchirurgicale (6). L’efficacité est bonne dans cette indication. Ainsi, D. Kondziolka (7), sur 168 patients traités avec un suivi de 5 à 10 ans, a obtenu une diminution du volume dans 62 % des cas, une stabilisation dans 33 % et une augmentation dans 9 %. Le taux de complications a été évalué à 16 % (dont 53 % de perte d’audition et 21 % de paralysie faciale). J. Régis (8) rapporte les résultats d’une série de 927 patients : pour les 498 patients suivis plus de 2 ans (moyenne : 4,34 ans) avec un volume lésionnel moyen initial de 1 456 mm3, le contrôle tumoral a été obtenu dans 97,7 % des observations. Pour l’ensemble des 927 patients traités, moins de 1 % présentait une atteinte du trijumeau, 1,3 % une paralysie faciale et 60 % des patients, qui avaient une audition fonctionnelle avant le traitement, la conservaient à 3 ans. Les bons résultats obtenus ont conduit à proposer la radiochirurgie en cas de lésions de petit volume ou de résidus postchirurgicaux dans les autres schwannomes de la fosse cérébrale postérieure, qui sont beaucoup plus rares : schwanommes du V et du VII (9,11). Méningiomes Il s’agit d’une tumeur en règle histologiquement bénigne développée aux dépens de l’enveloppe méningée, dont le traitement radical est chirurgical. Les méningiomes représentent environ 20 % des tumeurs intracrâniennes (11). La radiochirurgie n’est qu’une des techniques de radiothérapie utilisables dans le traitement des méningiomes. Le recours à la radiothérapie n’est envisagé que lorsque le traitement chirurgical est insuffisant, inadéquat ou impossible. C’est la localisation du méningiome au sinus caverneux qui a donné lieu à la plus grande utilisation de la radiochirurgie, du fait des difficultés de l’exérèse chirurgicale qui n’est jamais complète (hormis les cas « d’exentération du sinus caverneux ») et souvent grevée de séquelles oculomotrices. A. Morita (12) en 1999 a publié les résultats à 5 ans de 88 patients : 56 % présentaient des récidives postopératoires et, dans 75 % des cas, il s’agissait de méningiomes du sinus caverneux ou pétroclivaux. Quatre-vingt quinze pour cent n’avaient pas de progression tumorale à 5 ans, 68 % montraient une diminution du volume tumoral et 15 patients sur 88 étaient améliorés cliniquement. La radiochirurgie, utilisée sur un résidu tumoral ou une récidive, peut permettre le contrôle du volume tumoral voire sa réduction, et ce, d’autant plus souvent que le volume initial est petit (13-15). Bien que prônée par certains (Z. Petrovitch (16) rapporte une série de 107 patients traités par radiochirurgie, dont l’âge médian était de 60 ans, et chez lesquels la découverte du méningiome avait été fortuite dans 55 % des cas), l’irradiation de patients porteurs de méningiomes de découverte fortuite est discutable compte tenu de la fréquence de méningiomes non évolutifs, en particulier chez le sujet âgé. Même si la plupart des méningiomes sont bénins, certains présentent des caractéristiques anatomopathologiques d’agressivité. H. Kano (17) souligne l’intérêt d’une radiochirurgie postopératoire immédiate, focalisée sur un résidu postopératoire de petite taille en cas de méningiomes atypiques ou malins. Adénomes de l’hypophyse La radiochirurgie fait partie de l’arsenal thérapeutique des lésions hypophysaires en cas d’échec ou d’impossibilité du traitement chirurgical. Son efficacité étant différée (2 à 3 ans) tant en termes de contrôle du volume tumoral que de contrôle hormonal, la radiochirurgie ne s’adresse pas aux cas comportant une atteinte visuelle qui nécessitent une décompression rapide des voies visuelles ; de même, la nécessité d’obtenir un contrôle hormonal rapide limite son utilisation dans les adénomes corticotropes. Son efficacité en termes de contrôle du volume tumoral est de 67,4 à 94 % comparable aux résultats de la radiothérapie fractionnée (18). Sur le contrôle hormonal, la radiochirurgie est plus efficace que la radiothérapie fractionnée (81 à 100 % vs 38 à 70 %) (19). Le taux de complications retrouvé dans la littérature est variable (4,7 à 20 %) (20,21), mais il diminue régulièrement et reste considérablement inférieur au taux de complications de la radiothérapie fractionnée conventionnelle (12 à 100 %). Il s’agit principalement d’aggravation visuelle : ce risque impose une distance minimale de 2 mm entre les voies optiques et la limite du champ d’irradiation. Un hypopituitarisme est retrouvé dans environ 10 % des cas. Certains centres, encouragés par l’efficacité du contrôle hormonal et le faible taux de complications rapportés, ont utilisé la radiochirurgie en première intention (22). En cas d’échec ou de reprise évolutive, une nouvelle radiochirurgie peut parfois être proposée après un délai de 3 ou 4 ans. Craniopharyngiomes La première utilisation de radiochirurgie dans cette indication remonte à 1973 par E.O. Backlund (23). Comme pour les tumeurs hypophysaires, son application est limitée par la proximité du chiasma optique : la tolérance du chiasma à une monodose est évaluée à 800 cGy (24) et impose donc une distance minimale de 2 à 5 mm entre la lésion et le chiasma. Ceci a conduit au développement de radiochirurgie stéréotaxique fractionnée (SRT) utilisant un cadre stéréotaxique repositionnable, la tolérance du chiasma étant de 200 cGy par fraction délivrée. La première expérience publiée en 1995 de cette radiochirurgie fractionnée concernait 21 patients dont 62 % présentaient une récurrence postchirurgicale. Cinquante à 54 Gy ont été délivrés par fraction de 180 cGy obtenant une stabilisation tumorale à 15 mois (25). Tumeurs secondaires ou métastases Il n’y a actuellement pas « d’évidence » pour recommander la radiochirurgie seule d’emblée dans cette indication (26). La radiochirurgie s’adresse aux métastases uniques, inaccessibles chirurgicalement (profondes et/ou en zone très fonctionnelle) et radiorésistantes (27). En cas de métastases multiples, les patients sélectionnés pour ce traitement doivent être en bon état général, avec des métastases de 20 mm en moyenne. Les meilleures indications sont les métastases de cancer du rein et de mélanomes, qui sont considérées comme radiorésistantes à la radiothérapie conventionnelle. Le contrôle local est obtenu dans 80 à 100 % des cas, ce qui conduit à une amélioration de la qualité de vie, mais la survie médiane n’est pas améliorée, le pronostic étant lié à l’évolution de la maladie générale. Le taux de complication est de l’ordre de 4 % avec, dans cette indication, une fréquence particulière des hémorragies (1 à 2 %) (28). Des études ayant comparé chirurgie et radiochirurgie (29,30) n’ont pas montré de différence significative en termes de survie, mais semblent retrouver une plus grande incidence de récurrence tumorale à distance en cas de radiochirurgie seule. De même, une étude randomisée n’a pas montré de différence en termes de survie en comparant radiochirurgie seule versus radiochirurgie et radiothérapie globale, mais a retrouvé un taux plus important de récurrence tumorale en cas de radiochirurgie seule (31). Parfois, les différentes techniques peuvent être associées, par exemple : chirurgie d’une métastase menaçant le pronostic vital et radiothérapie complémentaire in toto avec surdosage par la radiochirurgie. D.W. Andrews (32) a montré dans le cadre d’une étude randomisée que chez des patients en bon état général avec 1 à 3 métastases de petit volume, la réalisation d’un boost de radiochirurgie après la radiothérapie globale améliorait la survie médiane (6,5 mois vs 4,9 mois). Tumeurs cérébrales primitives Des observations isolées ont été publiées, qui concernaient le traitement par radiochirurgie de différentes tumeurs telles que les épendymomes, les médulloblastomes, les chondrosarcomes, les chordomes... Il s’agit de traitement adjuvant dans le cadre d’absence d’autres possibilités thérapeutiques. En principe, les tumeurs gliales du fait de leur caractère infiltrant et de la difficulté à définir les limites de la lésion et donc du volume cible ne constituent pas une bonne indication de la radiochirurgie. Certaines tumeurs primitives du système nerveux central peuvent bénéficier de la radiochirurgie qui permet de délivrer une dose élevée sur la lésion, complétée éventuellement par une irradiation « périphérique » à dose réduite. Elle peut permettre un contrôle local, transitoire du gliome. En règle, la tolérance de l’irradiation nécessite une adaptation des doses au volume irradié : E. Shaw (33) conseille des doses de 21 Gy pour une cible de moins de 20 mm de diamètre, de 18 Gy pour une cible comprise entre 21 et 30 mm, et de 15 Gy pour une cible entre 31 et 40 mm. Les facteurs de complications sont une dose inhomogène sur la tumeur, une dose maximale plus élevée, un volume tumoral plus élevé, une dose plus importante délivrée sur du tissu normal et l’augmentation du nombre d’isocentres. Il n’est pas pour l’instant possible de dire si la radiochirurgie des gliomes focaux (c’est-à-dire bien délimités à l’IRM) apporte un bénéfice par rapport à la surveillance simple, associée si nécessaire à une dérivation du liquide céphalo-rachidien. L’étude de C.P. Yen (34) sur des gliomes focaux de bas grade du tronc cérébral a montré, avec un suivi moyen de 78 mois, une sécurité plus importante et une diminution de la dose délivrée par rapport à une radiothérapie fractionnée, ce qui est intéressant du fait du jeune âge habituel de ces patients. Il note par ailleurs que dans les 6 mois qui suivent la radiochirurgie, la moitié des patients présentent une prise de contraste, sans qu’il s’agisse d’une progression tumorale ou d’une dédifférentiation (34). Actuellement, la radiochirurgie peut être proposée en deuxième intention en cas de reprise évolutive parfaitement définie en neuro-imagerie, de formes malignes. Pour J.-J. Lemaire (35), l’optimisation de la définition des cibles (zones les plus actives de la tumeur) et des études prospectives randomisées devraient permettre de mieux définir les indications de la radiochirurgie dans ce cadre. Il n’y a en effet à ce jour pas d’argument pour dire que cette technique apporte un bénéfice au patient. Conclusion La radiochirurgie constitue un outil précieux dans le traitement d’un certain nombre de tumeurs du système nerveux central et de ses enveloppes. Mais malgré son caractère non invasif, il ne s’agit en rien d’un traitement anodin. Elle nécessite un respect rigoureux de ses indications et en particulier de ses limites, sauf à être confronté à des complications et/ou à une inefficacité. Chaque indication doit donc être discutée par les différents intervenants, au cas par cas et en comparant les différentes possibilités thérapeutiques.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :